Du er her
Covid-19: Reaksjoner hos brukere av behandlingstilbud for psykiske vansker og rusproblemer
Background: Previous studies have documented negative impacts of the covid-19 pandemic on mental health in the general community. Less is known about how the pandemic has impacted users of mental health and substance abuse services.
Methods: We invited users of mental health and substance abuse services to an online survey concerning their reactions to the pandemic (N = 2264, response rate = 15.1 %). Specifically, we investigated potential associations between strains and worries due to covid-19 and current stress reactions, anxiety-depression, somatic complaints, suicidality, and loneliness.
Results: Pandemic-related strains and worries were highly prevalent and explained a significant proportion (up to 31 %) of current mental and physical health problems. Issues related to reduced access to health care and treatment had consistent associations with the current health problems.
Conclusion: Users of mental health and substance abuse treatments are particularly vulnerable to experiencing stress and strains due to the pandemic. It may be of vital importance for such services to secure continuity of treatment throughout the pandemic to avoid unnecessary burdens on service users.
Keywords: covid-19, mental health problems, substance abuse, service users, treatment services
Tidligere studier tilsier at konsekvensene av storskala sykdomsutbrudd, som ved en pandemi, ikke bare omfatter befolkningens fysiske helse, men også befolkningens atferd og psykiske helse. Vanlige konsekvenser for befolkningens psykiske helse er økte stressreaksjoner og økt forekomst av angst og depresjon (Perrin et al., 2009). Ved virusutbrudd frykter vi for vår egen og våre næres helse og for å smitte andre (Brooks et al., 2020). Uro og angst kan også øke ved at flere av virussymptomene er generelle og diffuse og kan forveksles med vanlige symptomer på forkjølelse og allergi (Folkehelseinstituttet, 2020). Anbefalte samfunnsmessige tiltak som sterkt hygienefokus, sosial distansering, karantene og isolasjon kan ytterligere belaste den psykiske helsen, kanskje særlig hos sårbare individer slik som personer med pågående psykiske vansker (Brooks et al., 2020). Studier i Norge peker på et forhøyet nivå av psykiske helseplager blant både voksne og ungdom under covid-19-utbruddet, som symptomer på angst, depresjon og stressreaksjoner (Bekkhus et al., 2020; Ebrahimi et al., 2020; Thoresen et al., 2020). Det foreligger allerede flere oversiktsartikler som viser tilsvarende funn fra en rekke andre land, for eksempel Rajkumar (2020), Salari et al. (2020), Vindegaard og Benros (2020) og Xiong et al. (2020).
Vi vet imidlertid lite om hvordan koronaviruspandemien så vel som tidligere pandemier har påvirket den psykiske helsen til mennesker som allerede har psykiske helseproblemer. Fra enkelte covid-19-studier i land som Spania, Tyrkia og Australia er det rapportert at personer i den generelle befolkningen som har psykiske vansker, skåret høyere på mål av stress, angst og depresjon enn andre, men uten at studiene kunne svare på om disse personene hadde fått mer symptomer under pandemien (Gonzalez-Sanguino et al., 2020; Ozdin & Ozdin, 2020; Van Rheenen et al., 2020). Personer med alvorlige psykiske vansker kan reagere spesielt sterkt på en pandemi siden de generelt er sensitive for belastninger og stress (Yao et al., 2020). Psykiske vansker kan også forverres ved sosial isolasjon og tap av vanlige kontaktpunkter med helsepersonell. Lauveng og Skjeldal (2020) rapporterte i mai at personer med egenerfaring i psykisk helsevern oppga å ha fått mer angst, depresjon og selvmordstanker samt økt ensomhet og rusmiddelbruk under pandemien.
Til tross for den raske forskningsinnsatsen om pandemiens effekter på psykisk helse vet vi i dag lite om hvordan pandemien påvirker brukere av tilbud i psykisk helsevern og spesialisert rusbehandling. Dermed er det vanskelig å vite hvordan behandlingstilbudene best skal tilrettelegges for å møte brukernes behov. I denne studien kartla vi derfor belastninger og bekymringer knyttet til pandemien blant brukere med psykiske vansker og rusproblemer, og undersøkte hvilke belastninger og bekymringer som var knyttet til deres psykiske og fysiske helse.
Metode
I denne tverrsnittsstudien besvarte voksne brukere av tjenestetilbud i psykisk helsevern og tverrfaglig spesialisert rusbehandling en spørreundersøkelse om reaksjoner på pandemien og nedstengingen av samfunnet. Vi gjennomførte undersøkelsen i perioden onsdag 20 mai. – søndag 31. mai 2020. Dette var en tidlig «åpne-opp»-fase, der man hadde bedre kontroll over smittespredningen i Norge, idet «hytteforbudet» var tilbakelagt, barnehager var gjenåpnet, og skolene var i ferd med å åpne for alle elever. Fremdeles gjaldt oppfordringene om god hygiene og fysisk avstand til andre mennesker og å unngå bruk av kollektivtransport, i tillegg til bruk av karantene ved mulig smitte og isolasjon ved bekreftet smitte. Det var heller ikke mulig å avholde idretts- og kulturarrangementer.
Etikk
Hovedformålet med denne kvalitetsstudien i spesialisthelsetjenesten for psykisk helse og rus var å kvalitetssikre og tilrettelegge tjenestetilbudet under pandemisituasjonen på grunnlag av informasjon fra brukerne om deres reaksjoner på pandemien. Klinikkledelsen i Psykisk helse og rus, Vestre Viken gav sin tilslutning til studien. Kvalitetsstudien ble tilrådt av Personvernombudet i Vestre Viken, reg.nr. 20/042 8-1. Autorisert personell hentet ut kontaktinformasjon (telefonnummer) til pasientene fra elektronisk pasientjournal. Deltakerne fikk tilsendt invitasjon per SMS med lenke til å besvare spørreundersøkelsen, sendt fra UiOs løsning «Nettskjema». Deltakerne besvarte anonymt, og dataene ble lagret i Tjenester for Sensitive Data (TSD). Deltakerne fikk informasjon om formålet med undersøkelsen, at besvarelsene var anonyme, hvordan data ble oppbevart, og kontaktinformasjon til den ansvarlige i Forsknings- og utviklingsavdeling i Klinikk for psykisk helse og rus, Vestre Viken. Deltakerne bekreftet at de ønsket å delta, før de besvarte spørsmålene i undersøkelsen.
Deltakere
Vi inviterte alle voksne personer (18 år og oppover) som hadde brukt behandlingstilbud mellom 1. mai 2019 og 10. mai 2020 ved fem distriktspsykiatriske sentre (DPS) (Asker, Bærum, Drammen, Kongsberg, Ringerike), Psykiatrisk avdeling Blakstad (unntatt alderspsykiatri) og Avdeling for rus og avhengighet (ARA) i Vestre Viken helseforetak og som hadde registrert telefonnumre i elektronisk pasientjournal (N =15030).
Totalt 2264 brukere (15,1 %) besvarte undersøkelsen, 1589 kvinner (70,2 %) og 661 menn (29,2 %) (14 oppgav «annet» for kjønn, 0,6 %). Alder varierte fra 18 til 73 år, gjennomsnitt var 41,1 år (SD = 13,0). Et flertall av deltakerne oppgav å ha benyttet behandlingstilbud det siste året ved DPS (76,5 %), 7,4 % hadde mottatt spesialisert behandling for rusmiddelproblemer (inklusive LAR), 6,7 % hadde mottatt behandlingstilbud ved Blakstad sykehus og 32,3 % tilbud fra psykisk helse i kommunen.
Deltakerne oppgav å ha psykiske vansker (forut for pandemien) innenfor følgende områder, med et snitt på 2,9 (SD = 1,9) områder per person: depresjon – 70,5 %, angst eller fobi – 63,4 %, stresslidelse (f.eks. PTSD) – 38,6 %, tvangsproblematikk – 21,5 %, spiseforstyrrelser – 16,8 %, hyperaktivitet (ADHD mv.) – 14,3 %, dissosiasjon – 13,1 %, bipolar lidelse – 10,7 %, psykosevansker – 10,0 % og rusmiddelproblematikk – 9,9 %. Denne fordelingen er grovt sett i tråd med at det blant brukere av behandlingstilbud i psykisk helsevern er vanligst med fobier og andre angstlidelser (F40-49 i ICD-10) (30-35 %) og depresjon, mani og bipolar lidelse (F30-39) (30-35 %) (Helsedirektoratet, 2018). Kjønnsfordelingen i utvalget var sammenliknbar med den i psykisk helsevern og rusfeltet generelt. Ifølge offentlige statistikker har dobbelt så mange kvinner som menn angst- og depresjonslidelser, med likere fordeling for psykoser og ruslidelser (Folkehelseinstituttet, 2018). I vårt utvalg var fordelingen av kvinner og menn omtrent 70-30 for angst og depresjon og 50-50 for psykoser og rusproblemer.
Måleinstrumenter
I denne artikkelen presenterer vi data fra spørreundersøkelsen som omhandler belastninger og bekymringer knyttet til pandemien og deltakernes aktuelle psykiske helse. I analysene brukte vi belastningene og bekymringene som prediktorer og psykisk og fysisk helse, selvmordstanker og ensomhet som utfallsmål for å undersøke eventuelle sammenhenger.
Pandemirelaterte belastninger og bekymringer
Spørreskjemaet inkluderte spørsmål om 18 belastninger og 11 bekymringer knyttet til pandemien (tabell 1 og figur 1). Disse spørsmålene er hentet fra en tysk studie om covid-19, «COSMO» (Betsch et al., 2020) og ble oversatt til norsk og tilpasset de tiltakene som myndighetene hadde iverksatt i Norge ved Nasjonalt kunnskapssenter om vold og traumatisk stress. Spørsmålene som omhandlet belastninger, hadde svaralternativene «ja»/«nei», mens spørsmålene som omhandlet bekymringer, skulle skåres på en skala fra 1 («bekymrer meg ikke i det hele tatt») til 7 («bekymrer meg mye»). Vi definerte responser som ‘bekymret’ ved skårene 5, 6 eller 7 på skalaen. I regresjonsanalyser brukte vi imidlertid spørsmålene som kontinuerlige variabler.
Psykisk helse
Stressreaksjoner. Vi undersøkte stressreaksjoner på pandemien med en kort skala for posttraumatiske stress (PTSD)-symptomer i DMS IV (Lang & Stein, 2005). Vi ba deltakerne om å svare ut fra stressreaksjoner på pandemien som helhet eller en hendelse ved pandemien som pekte seg ut som spesielt belastende. Skalaen har seks spørsmål for henholdsvis (1) gjentatte, forstyrrende og uønskede minner om det som skjedde (her: pandemien som helhet eller en hendelse ved den), (2) å føle seg veldig opprørt når noe minner en om det som skjedde, (3) forsøk på å unngå påminnelser om den stressende hendelsen, (4) irritabel atferd, sinte utbrudd eller at en har opptrådt aggressivt, (5) vanskeligheter med å konsentrere seg, og (6) å føle seg fjern / avskåret fra andre mennesker. Deltakerne skåret hvor plaget de hadde vært den siste måneden, fra 1 («ikke plaget») til 5 («ekstremt plaget»). I analysene ekskluderte vi spørsmål 6 fordi det i denne konteksten har en annen betydning enn ellers, siden sosial distansering var en del av samfunnets håndtering av pandemien. Cronbachs alfa for skalaen var 0,86.
Angst og depresjon, somatiske smerter og suicidalitet. Vi brukte spørsmål eller påstander fra Hopkins Symptoms Checklist (HSCL) for å måle symptomer på henholdsvis (i) angst og depresjon, (ii) somatiske smerter og (iii) suicidalitet. På disse spørsmålene (se nedenfor) svarte deltakerne ut fra hvor plaget de hadde følt seg de siste to ukene, der skalaen gikk fra 1 («ikke plaget») til 4 («veldig mye plaget») (Derogatis et al., 1974).
Vi brukte fem spørsmål eller påstander fra HSCL for symptomer på angst og depresjon: (1) følt deg redd eller engstelig; (2) å føle håpløshet om framtida, (3) følt deg anspent eller oppjaget (urolig), (4) følt deg nedfor eller trist, og (5) bekymret deg for mye om forskjellige ting. Denne skalaen for angst/depresjon har vist god reliabilitet og validitet (Strand et al., 2003), og i vår studie var Cronbachs alfa 0,92. Videre brukte vi fire spørsmål fra HSCL for somatiske smerter (Cronbachs alfa = 0,73), med fokus på (1) hodepine, (2) magesmerter, (3) smerter i nakke, skuldre eller øvre del av ryggen og (4) smerter i nedre del av ryggen. Vi brukte ett spørsmål fra HSCL for å kartlegge selvmordstanker blant deltakerne, formulert som «(jeg) har tanker om å gjøre slutt på livet mitt».
Ensomhet. Vi målte ensomhet med en norsk versjon av «Three-Item Loneliness scale» (Hughes et al., 2004). Respondentene ble spurt om hvor ofte de (1) savner samvær med andre, (2) føler seg utelatt og (3) føler seg isolert, der de svarte på en skala fra 1 («aldri/ nesten aldri») til 2 («noen ganger») og 3 («ofte») (Cronbachs alfa = 0,82).
Statistiske analyser
Vi brukte lineære regresjonsanalyser (SPSS versjon 25) til å undersøke eventuelle sammenhenger mellom pandemirelaterte belastninger og bekymringer (prediktorer) og deltakernes aktuelle PTSD-symptomer, angst/depresjon, somatiske smerter, selvmordstanker og ensomhet (utfallsmål). For å kontrollere for mulige konfunderende effekter kontrollerte vi for alder, kjønn og hvorvidt behandling i spesialisthelsetjenesten var avsluttet eller ei før pandemiutbruddet. Inspeksjon av spredningsplott tydet på lineære sammenhenger mellom prediktorene og de avhengige variablene. Vi brukte VIF-tester («variance inflation factor») til å undersøke fravær av multikollinearitet. VIF-verdiene var mellom 1,03 og 2,04, hvilket tilsa at multikollinearitet ikke var et problem (VIF over 5 anses gjerne å indikere høy multikollinearitet). I resultatdelen rapporterer vi part-korrelasjoner som mål på effektstørrelse – som er korrelasjonen mellom hver av de uavhengige variablene og den avhengige variabelen etter at de andre uavhengige variablene er kontrollert for (Dudgeon, 2016).
Vi brukte også lineære regresjonsanalyser til å beregne hvor stor del av variasjonen på utfallsmålene blant deltakerne som kunne forklares med belastningene og bekymringene knyttet til pandemien. Vi brukte her justert R2 (forklart varians) som et uttrykk for andelen av variasjonen mellom deltakerne i aktuelle helseproblemer som kunne forklares med pandemibelastningene og bekymringene.
Resultater
Belastninger knyttet til pandemien
Av de 2264 deltakerne hadde 2161 (94 %) erfart minst en pandemirelatert belastning, med et gjennomsnitt på 3,7 (SD = 2,0) belastninger per deltaker. De vanligste belastningene direkte knyttet til covid-19 (tabell 1), var å ha hatt fysisk nærhet til mange mennesker i jobben, å ha hatt covid-19-liknende symptomer, men uten bekreftet smitte og å ha en kronisk sykdom med risiko for alvorlig forløp ved covid-19. Omtrent en femdel av deltakerne oppgav hver av disse belastningene. En større andel hadde erfart belastninger knyttet til smittevernstiltak, der de vanligste var å ha fått avlyst eller utsatt viktige begivenheter (64 % av deltakerne), å ha fått utsatt helsehjelp (54 %) og i mindre grad enn vanlig kunnet gi omsorg til nærstående som trenger det (40 %). Av spesiell interesse er at 30 % opplevde å ha fått avbrutt behandling for psykiske helseproblemer på grunn av pandemien, og at 36 % hadde unnlatt å oppsøke helsetjenester på grunn av redsel for smitte eller for å belaste helsevesenet.
<Tabell 1>
Bekymringer knyttet til pandemien
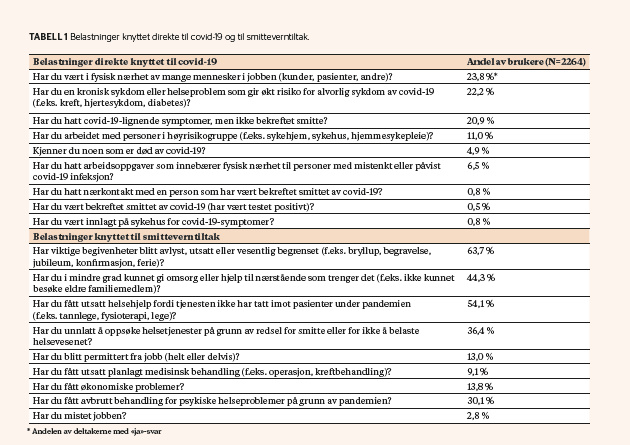
Figur 1 angir andelen av deltakerne som var bekymret for hvert av 11 forhold knyttet til pandemien. Nitti prosent av deltagerne (n = 2244) bekymret seg (skåre på 5 eller høyere på 1-7-skalaen) for minst ett av de 11 temaene, med 4,7 (SD = 3,0) slike temaer i snitt. Over halvparten av deltakerne bekymret seg henholdsvis for å miste noen en er glad i, økonomisk tilbakegang i Norge, å ikke kunne besøke de som trenger en, og å kunne bli smittet av eller smitte andre. Av spesiell interesse er også at 47 % bekymret seg for at helsevesenet blir overbelastet, og 30 % for å ikke få tilgang til nødvendige medisiner og behandling.
Betydningen av belastninger for psykisk helse
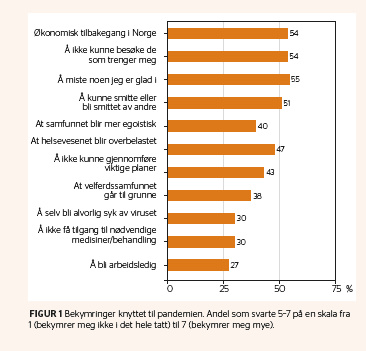
Vi fant signifikante sammenhenger mellom pandemirelaterte belastninger og alle de fem utfallsmålene for nåværende psykisk og fysisk helse (dette var analyser der alle belastningene var kontrollert for hverandre, og der vi også kontrollerte for alder, kjønn og tidspunkt for avsluttet behandling) (tabell 2). Fire av belastningene var signifikant knyttet til høyere nivå av både PTSD-symptomer, angst/depresjon, somatiske smerter, selvmordstanker og ensomhet; å ha en kronisk sykdom med forhøyet risiko for alvorlig forløp av covid-19, å ha fått økonomiske problemer, å unnlate å oppsøke helsetjenester og å ha fått avbrutt behandling for psykiske vansker.
Betydningen av bekymringer for psykisk helse
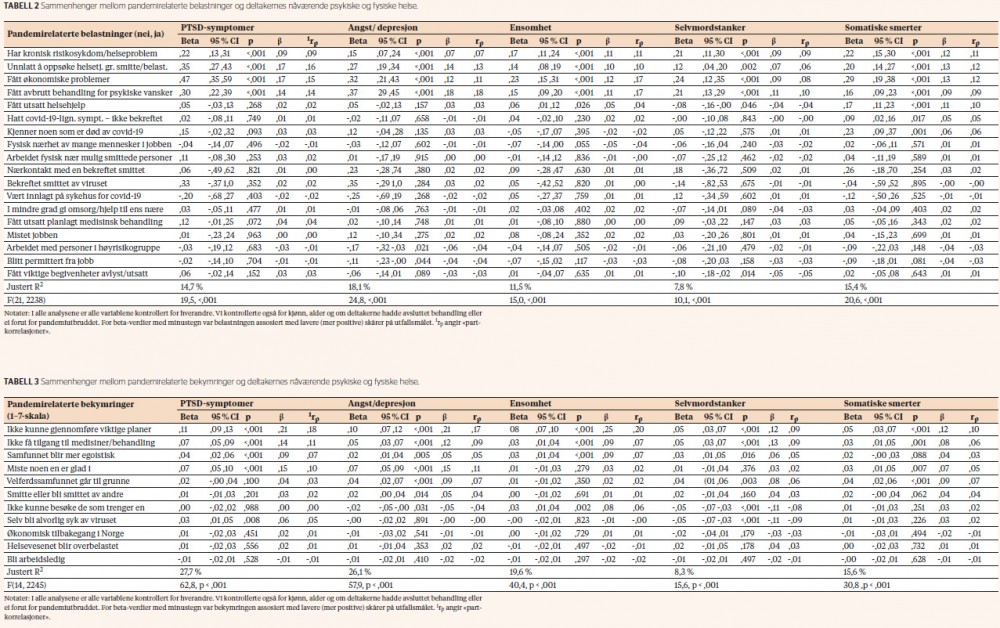
Vi fant signifikante sammenhenger også mellom pandemirelaterte bekymringer og nåværende psykisk og fysisk helse (tabell 3). To av bekymringene var signifikant knyttet til høyere nivå av alle typene psykiske og fysiske helseplager som vi målte; å ikke kunne gjennomføre viktige planer og å ikke få tilgang til nødvendige medisiner eller behandling. I tillegg var tre bekymringer knyttet til høyt nivå av minst tre av utfallsmålene; det å miste noen en er glad i, at velferdssamfunnet skal gå til grunne, og at samfunnet skal bli mer egoistisk.
Størrelsen på sammenhengene
I avsluttende regresjonsanalyser kunne de 18 belastningene og 11 bekymringene forklare mest av variasjonen (justert R2) i PTSD-symptomer (31,1 %) og angst/depresjon (27,3 %) og minst av variasjonen i selvmordstanker (9,0 %), med verdier midt mellom dette for somatiske smerter og ensomhet (tabell 4).

Diskusjon
Majoriteten av deltakerne i denne undersøkelsen rapporterte om en rekke pandemirelaterte belastninger og bekymringer. De oftest rapporterte belastningene og bekymringene stemmer godt overens med resultatene fra en undersøkelse av den norske befolkningen, som ble gjennomført på samme tidspunkt og brukte identiske spørsmål (Thoresen et al, 2020). Samtidig fant vi også noen forskjeller. Det ser ut til at personer med psykiske vansker og rusproblemer uforholdsmessig ofte har belastninger knyttet til utsatt helsehjelp (54 % i vårt utvalg og 37 % i den generelle befolkningen), avbrutt behandling i psykisk helsevern (30 % vs. 3 %) og å ha unnlatt å oppsøke helsetjenester (36 % vs. 20 %), i tillegg til å ha fått økonomiske problemer (14 % vs. 3 %). En større andel av våre deltakere var også bekymret for å bli arbeidsledig (27 % vs. 13 %), minste noen en er glad i (55 % vs. 39 %), å kunne smitte eller bli smittet av andre (51 % vs. 35 %), ikke få tilgang til nødvendige medisiner eller behandling (30 % vs. 19 %) og at helsevesenet blir overbelastet (47 % vs. 32 %).
Vi fant betydelige sammenhenger mellom pandemirelaterte belastninger og bekymringer og brukernes nåværende nivå av angst/depresjon, PTSD-symptomer, ensomhet og somatiske smerter. Belastningene og bekymringene kunne forklare opp mot en tredel av variasjonen i slike vansker. De mest alvorlige belastningene var å ha fått økonomiske problemer på grunn av pandemien, å oppleve at de fikk avbrutt behandling for psykiske vansker og rus, det å unnlate å oppsøke helsetjenester på grunn av redsel for smitte eller for å belaste helsevesenet, samt det å ha en kronisk risikosykdom for covid-19. De mest alvorlige bekymringene var å ikke få tilgang til nødvendige medisiner og behandling og å ikke kunne gjennomføre viktige planer. I den grad disse sammenhengene representerer en negativ påvirkning fra pandemien, er det urovekkende ettersom deltakerne i utgangspunktet var i behandling for en psykisk lidelse / rusproblematikk.
Stressreaksjoner, angst og depresjon
En rekke pandemirelaterte belastninger og bekymringer var knyttet til høyere nivåer av angst, depresjon og stressreaksjoner samt til somatiske smerter som ofte er knyttet til disse psykiske vanskene. I tillegg til flere temaer om helsetjenestetilbud og behandling inkluderte belastningene det å ha fått økonomiske problemer og å ha en risikosykdom for alvorlig covid-19-forløp, mens bekymringene inkluderte å ikke kunne gjennomføre viktige planer, miste noen en er glad i, og at velferdssamfunnet skal gå til grunne og samfunnet bli mer egoistisk. Økt angst, depresjon og stressreaksjoner er blant de vanligste konsekvensene av samfunnskatastrofer, inklusive virusangrep (Perrin et al., 2009), som under det forrige sars-utbruddet i Kina og Hongkong i 2002-2003 (Cheng & Cheung, 2005). Ebrahimi, Hoffart og Johnson (2020) sammenliknet med før-tilstanden i andre land og beregnet at angst og depresjon forekom 2-3 ganger oftere i den generelle befolkningen i Norge de første ukene av pandemien. Et voksende antall internasjonale studier har rapportert tilsvarende funn (Salari et al., 2020; Vindegaard & Benros, 2020; Xiong et al., 2020). Helsetjenestene bør være forberedt på å møte økte stressreaksjoner, angst og depresjon både blant personer med eksisterende psykiske vansker og rusproblemer og i befolkningen for øvrig under en storskala pandemi (Parrish, 2020; Pfefferbaum & North, 2020).
Redusert tilgang til helsetjenester
Deltakernes aktuelle psykiske og fysiske helse var konsistent knyttet til å ha fått avbrutt behandling for psykiske vansker og rus, å ha fått utsatt helsehjelp og å ha unnlatt å oppsøke helsetjenester av redsel for å bli smittet eller være til belastning, samt til en bekymring om å ikke få tilgang til nødvendige medisiner og behandling. Resultatene understreker behandlingen – og behandlernes – avgjørende rolle for brukernes mestring av en vanskelig livssituasjon under pandemien. Det kan være viktig å prioritere økte ressurser til behandlingstilbudene i psykisk helsevern og rusfeltet under en pandemi, som påpekt av andre (Antiporta & Bruni, 2020; Rossell et al., 2020). Det trengs muligens særlig tilpasset oppsøkende virksomhet for å trygge brukerne slik at de tør å fortsette behandlingen, ekstra personell for å styrke smittevern og bedre tilrettelegging for behandling ved alternative kontaktformer.
Smittevernstiltakene som ble innført i Norge var nok en utfordring for psykisk helsevern. I en periode var det blant annet vanskeligere å gjennomføre ansikt-til-ansikt-samtaler. Fra vår erfaring med psykisk helsevern i denne perioden tror vi at mange institusjoner og behandlere strakk seg langt for å imøtekomme behandlingsbehovet på alternative plattformer, som ved bruk av telefon- eller videokonsultasjoner. Til tross for denne innsatsen fant vi at belastninger og bekymringer knyttet til helsetjenesten var konsistent og spesifikt knyttet til utfallsmålene for psykisk helse. Noen deltakere kan ha oppfattet omleggingen til telefon- og videokonsultasjoner som avbrutt behandling, mens andre kanskje ikke ønsket å ta imot slike konsultasjoner. Flere deltakere fikk trolig også direkte avbrutt behandling, både i gruppe, på døgnavdeling og i ambulante tilbud, noe som ikke lett kunne erstattes med andre konsultasjonsformer.
Økonomi
Over halvparten av deltakerne i studien bekymret seg for økonomisk tilbakegang i Norge, og en av sju hadde fått økonomiske problemer som følge av pandemien. Sistnevnte hang sammen med høyere skårer for både PTSD-reaksjoner, angst og depresjon, somatiske smerter, selvmordstanker og ensomhet. Også i den generelle befolkningen er økonomiske problemer knyttet til psykiske vansker så vel som rusmiddelbruk, både som en følge av covid-19 (Rossell et al., 2020; Yamamoto et al., 2020) og ellers (Frasquilho et al., 2016), der personer med eksisterende psykiske vansker er mest utsatt (Evans-Lacko et al., 2013). Helsetjenesten bør vurdere å støtte brukere av tjenestetilbudene til å ta grep for å sikre egen økonomi og være oppmerksom på sosiale og økonomiske tilleggsbelastninger som denne gruppen kan være spesielt utsatt for.
Styrker og begrensninger
Vi inviterte alle voksne brukere av behandlingstilbud i spesialisthelsetjenesten i psykisk helsevern og tverrfaglig spesialisert rusbehandling over ett år i et stort opptaksområde til å delta i studien. Responsraten på drøyt 15 % var forholdsvis lav, og det er et spørsmål om selv-seleksjon kan ha farget resultatene (Sedgwick, 2013). Dette vil være et problem hvis de som ikke svarte, hadde en annen forekomst av belastninger og bekymringer knyttet til pandemien, eller hvis de hadde reagert annerledes på slike belastninger og bekymringer enn deltakergruppen. For eksempel kan deltakelse i studien ha vært motivert av å ville si fra om at man har det vanskelig eller er misfornøyd med helsetilbudet. En annen mulighet er at personer som ikke har vært så plaget, kan ha tenkt at studien ikke var relevant for dem. Vi hadde dessverre ikke mulighet til å analysere eventuelle systematiske forskjeller mellom de som deltok, og de som ikke deltok i studien.
Siden vi ikke hadde hypoteser om spesifikke effekter av pandemien på psykisk helse, har vi forsøkt å identifisere robuste sammenhenger på et bredt spekter av helsemål. Samtidig er årsak–virkning-fortolkninger usikre i tverrsnittsstudier. En mulighet er reversert kausalitet, slik at det å ha mye psykiske plager kan gjøre at en opplever mer pandemirelaterte belastninger og bekymringer. Utenforstående faktorer som vi ikke kontrollerte for, kan også ha påvirket resultatene. Vi kontrollerte for alder og kjønn, som er knyttet til psykologiske reaksjoner på covid-19 i generelle befolkningsutvalg (Xiong et al., 2020), og for om behandling i spesialisthelsetjenesten var avsluttet da pandemien brøt ut. Uavhengig av kausale retninger er det grunn til å være oppmerksom på at pandemien utgjør en vesentlig utfordring for brukere av tjenestetilbud i psykisk helsevern.
Konklusjon
Resultatene fra denne studien er i tråd med en bekymring fremmet av brukerorganisasjoner og fagpersoner om at viruspandemien kan ha bidratt til å forverre den psykiske helsen til mange med eksisterende psykiske vansker og rusproblemer. Funnene tilsier at behandling og behandlerne i psykisk helsevern og rusavdelingene har stor betydning for brukerne under pandemien. Til tross for innsatsen i tjenesteapparatet for å møte pandemisituasjonen, tyder våre resultater på at tilgjengeligheten til behandling er redusert på en måte som er belastende og knyttet til stressreaksjoner, angst, depresjon, ensomhet, selvmordstanker og somatiske smerter hos brukerne. Det kan være avgjørende for brukerne at helsetjenestene sikrer kontinuiteten i behandlingstilbudene gjennom pandemien.
Antiporta, D.A., & Bruni, A. (2020). Emerging Mental Health Challenges, Strategies and Opportunities in the context of the COVID-19 Pandemic: Perspectives from South American Decision-makers. medRxiv. https://doi.org/10.1101/2020.07.16.20155630
Bekkhus, M., Von Soest, T., & Fredriksen, E. (2020). Psykisk helse hos ungdommer under covid-19. Ensomhet, venner og sosiale medier. Tidsskrift for Norsk psykologforening, 57(7), 492-501.
Betsch, C., Wieler, L., Bosnjak, M., Stollorz, M., Omer, S., Korn, L., Sprengholz, P., Felgendreff, L., Eitze, S., & Schmid, F. (2020). Germany COVID-19 Snapshot MOnitoring (COSMO Germany): Monitoring knowledge, risk perceptions, preventive behaviours, and public trust in the current coronavirus outbreak in Germany. PsychArchives. http://dx.doi.org/10.23668/psycharchives.2776
Brooks, S.K., Webster, R.K., Smith, L.E., Woodland, L., Wessely, S., Greenberg, N., & Rubin, G.J. (2020). The psychological impact of quarantine and how to reduce it: rapid review of the evidence. Lancet, 395(10227), 912-920. https://doi.org/10.1016/S0140-6736(20)30460-8
Cheng, C., & Cheung, M.W. (2005). Psychological responses to outbreak of severe acute respiratory syndrome: a prospective, multiple time-point study. Journal of Personality, 73(1), 261-285. https://doi.org/10.1111/j.1467-6494.2004.00310.x
Derogatis, L.R., Lipman, R.S., Rickels, K., Uhlenhuth, E.H., & Covi, L. (1974). The Hopkins Symptom Checklist (HSCL): a self-report symptom inventory. Behavioral Sciences, 19(1), 1-15. https://doi.org/10.1002/bs.3830190102
Dudgeon, P. (2016). A Comparative Investigation of Confidence Intervals for IndependentVariables in Linear Regression. Multivariate Behavioral Research, 51(2-3), 139-153. https://doi.org/10.1080/00273171.2015.1121372
Ebrahimi, O., Hoffart, A., & Johnson, S. (2020). The mental health impact of non-pharmacological interventions aimed at impeding viral transmission during the COVID-19 pandemic in a general adult population and the factors associated with adherence to these mitigation strategies. https://doi.org/10.31234/osf.io/kjzsp
Evans-Lacko, S., Knapp, M., McCrone, P., Thornicroft, G., & Mojtabai, R. (2013). The mental health consequences of the recession: economic hardship and employment of people with mental health problems in 27 European countries. PLoS One, 8(7), e69792. https://doi.org/10.1371/journal.pone.0069792
Folkehelseinstituttet. (2018). Folkehelserapporten på nett. https://www.fhi.no/nettpub/hin/
Folkehelseinstituttet. (2020). Hva skal du gjøre hvis du mistenker at du er smittet med koronavirus (covid-19)? Nedlastet 28. september fra https://www.fhi.no/nettpub/coronavirus/fakta/hvis_du_mistenker_at_du_er_...
Frasquilho, D., Matos, M.G., Salonna, F., Guerreiro, D., Storti, C.C., Gaspar, T., & Caldas-de-Almeida, J.M. (2016). Mental health outcomes in times of economic recession: a systematic literature review. BMC Public Health, 16, 115. https://doi.org/10.1186/s12889-016-2720-y
Gonzalez-Sanguino, C., Ausin, B., Castellanos, M.A., Saiz, J., Lopez-Gomez, A., Ugidos, C., & Munoz, M. (2020). Mental health consequences during the initial stage of the 2020 Coronavirus pandemic (COVID-19) in Spain. Brain, Behavior and Immunity, 87, 172-176. https://doi.org/10.1016/j.bbi.2020.05.040
Helsedirektoratet. (2018). Bruk av tjenester i det psykiske helsevernet for voksne 2013-2017. Analysenotat 6/2018, SAMDATA spesialisthelsetjenesten. Helsedirektoratet
Hughes, M.E., Waite, L.J., Hawkley, L.C., & Cacioppo, J.T. (2004). A Short Scale for Measuring Loneliness in Large Surveys: Results From Two Population-Based Studies. Research on Aging, 26(6), 655-672. https://doi.org/10.1177/0164027504268574
Lang, A.J., & Stein, M.B. (2005). An abbreviated PTSD checklist for use as a screening instrument in primary care. Behaviour Research and Therapy, 43(5), 585-594. https://doi.org/10.1016/j.brat.2004.04.005
Lauveng, A., & Skjeldal, E. (2020). Hvordan har mennesker med psykiske vansker og/eller rus opplevd pandemien våren 2020? https://erfaringskompetanse.no/wp-content/uploads/2020/05/Koronarapport_...
Ozdin, S., & Ozdin, S.B. (2020). Levels and predictors of anxiety, depression and health anxiety during COVID-19 pandemic in Turkish society: The importance of gender. International Journal of Soccial Psychiatry, 66(5), 504-511. https://doi.org/10.1177/0020764020927051
Parrish, E. (2020). The next pandemic: COVID-19 mental health pandemic. Perspectives in Psychiatric Care, 56(3), 485. https://doi.org/10.1111/ppc.12571
Perrin, P.C., McCabe, O.L., Everly, G.S., Jr., & Links, J.M. (2009). Preparing for an influenza pandemic: mental health considerations. Prehospital and Disaster Medicine, 24(3), 223-230. https://doi.org/10.1017/S1049023X00006853
Pfefferbaum, B., & North, C.S. (2020). Mental Health and the Covid-19 Pandemic. New England Journal of Medicine, 383(6), 510-512. https://doi.org/10.1056/NEJMp2008017
Rajkumar, R.P. (2020). COVID-19 and mental health: A review of the existing literature. Asian Journal of Psychiatry, 52, 102066. https://doi.org/10.1016/j.ajp.2020.102066
Rossell, S., Neill, E., Phillippou, A., Tan, E., Toh, W.L., Van Rheenen, T., & Meyer, D. (2020). An overview of current mental health in the general population of Australia during the COVID-19 pandemic: Results from the COLLATE project. medRxiv, https://doi.org/10.1101/2020.07.16.20155887
Salari, N., Hosseinian-Far, A., Jalali, R., Vaisi-Raygani, A., Rasoulpoor, S., Mohammadi, M., Rasoulpoor, S., & Khaledi-Paveh, B. (2020). Prevalence of stress, anxiety, depression among the general population during the COVID-19 pandemic: a systematic review and meta-analysis. Global Health, 16(1), 57. https://doi.org/10.1186/s12992-020-00589-w
Sedgwick, P. (2013). Questionnaire surveys: sources of bias. The BMJ(347), f5265. https://doi.org/10.1136/bmj.f5265
Strand, B.H., Dalgard, O.S., Tambs, K., & Rognerud, M. (2003). Measuring the mental health status of the Norwegian population: a comparison of the instruments SCL-25, SCL-10, SCL-5 and MHI-5 (SF-36). Nordic Journal of Psychiatry, 57(2), 113-118. https://doi.org/10.1080/08039480310000932
Thoresen, S., Blix, I., Birkeland, M.S., & Andreassen, A.L. (2020). Cope covid-19: Helse og bekymringer under pandemien. https://www.nkvts.no/cope-covid-19-helse-og-bekymringer/
Van Rheenen, T.E., Meyer, D., Neill, E., Phillipou, A., Tan, E.J., Toh, W.L., & Rossell, S.L. (2020). Mental health status of individuals with a mood-disorder during the COVID-19 pandemic in Australia: Initial results from the COLLATE project. Journal of Affective Disorders, 275, 69-77. https://doi.org/10.1016/j.jad.2020.06.037
Vindegaard, N. & Benros, M.E. (2020). COVID-19 pandemic and mental health consequences: Systematic review of the current evidence. Brain, Behavior and Immunity, https://doi.org/10.1016/j.bbi.2020.05.048
Xiong, J., Lipsitz, O., Nasri, F., Lui, L.M.W., Gill, H., Phan, L., Chen-Li, D., Iacobucci, M., Ho, R., Majeed, A., & McIntyre, R.S. (2020). Impact of COVID-19 pandemic on mental health in the general population: A systematic review. Journal of Affective Disorders, 277, 55-64. https://doi.org/10.1016/j.jad.2020.08.001
Yamamoto, T., Uchiumi, C., Suzuki, N., Yoshimoto, J., & Murillo-Rodriguez, E. (2020). The psychological impact of ‘mild lockdown’ in Japan during the COVID-19 pandemic: a nationwide survey under a declared state of emergency medRxiv. https://doi.org/10.1101/2020.07.17.20156125


