Kompleks post-traumatisk stresslidelse
Sverre Urnes Johnson, Miriam Sinkerud Johnson, Peter Sele & Asle Hoffart
-
Sverre Urnes Johnson
Seniorforsker og Psykologspesialist, Modum Bad
-
Miriam Sinkerud Johnson
Førsteamanuensis, Institutt for atferdsvitenskap, OsloMet
-
Peter Sele
Psykologspesialist, Modum Bad
-
Asle Hoffart
Seniorforsker og Professor II, Modum Bad og Universitetet i Oslo
asle.hoffart@modum-bad.no
Complex post-traumatic stress disorder: From latent construct to a network perspective
Complex posttraumatic stress disorder (CPTSD) is currently used as a diagnostic term and has been widely used in clinical disciplines. This article aims to discuss the concept and classification of CPTSD as a separate diagnosis. The traditional latent variable model is presented and an alternative understanding of CPTSD is exemplified through network analysis. The network approach conceptualizes symptoms as mutually interacting elements of a complex network. On the basis of network analysis, it may be beneficial to detect the mechanisms that maintain and operate the various symptoms. Centrality-indices may provide information about what kind of symptoms that are most closely related to other symptoms, thus a promising target for interventions. The article concludes that by identifying different networks, the treatment can be personalized to a greater extent.
Keywords: complex PTSD, network approach, network analysis, mechanisms
En tradisjonell forståelse av kompleks PTSD innebærer at symptomer betraktes som en konsekvens av diagnosen. I en nettverksforståelse ses kompleks PTSD som et kausalt nettverk av observerbare variabler.
Begrepet kompleks PTSD har siden 1990-tallet blitt anvendt i kliniske fagmiljøer og i faglitteraturen som en enhetlig, diagnostisk kategori. Imidlertid var det først i 2018 at kompleks PTSD ble anerkjent som en egen diagnose i The International Classification of Diseases (ICD-11) (Maercker et al., 2013b). ICD-11 definerer kompleks PTSD som en ensartet diagnose som er relatert til, men allikevel distinkt forskjellig fra post-traumatisk stresslidelse (PTSD) (Cloitre, Garvert, Brewin, Bryant & Maercker, 2013; Maercker et al., 2013a; 2013b). DSM-5 (American Psychiatric Association, 2013) har på sin side landet på en mer vidtfavnende PTSD-diagnose, der kompleks PTSD foreløpig ikke anses som en egenartet diagnostisk kategori (Resick et al., 2012).
Ulik forståelse av kompleks PTSD er følgelig nær knyttet til at PTSD-begrepet defineres forskjellig i diagnosesystemene. Videre vil valg av forståelsesramme ha betydning for forståelsen av psykiske lidelser som for eksempel PTSD og kompleks PTSD (Borsboom, 2017). Psykologiske diagnoser, som PTSD, er abstrakte fenomener som ikke er direkte observerbare og målbare. Å gjøre slike begreper målbare fordrer at begrepene postuleres som hypotetiske enheter som forårsaker observerbare tanker, følelser og atferd (Borsboom, 2017; Borsboom et al., 2016). En slik tilnærming til forståelse av psykiske lidelser omtales som en reflektiv målemodell. Nettverksperspektivet tilbyr en alternativ tilnærming til forståelsen og konseptualiseringen av symptomenes rolle i psykiske lidelser (Borsboom, 2017). I henhold til nettverksperspektivet oppstår psykiske lidelser som en følge av samspillet mellom ulike komponenter (symptomer) i et nettverk. I dette nettverket står symptomer i et gjensidig påvirkningsforhold til hverandre, snarere enn at en underliggende lidelse forårsaker symptomer.
Vi vil i denne artikkelen redegjøre for begrepet kompleks PTSD og diskutere ulike differensialdiagnostiske utfordringer ved å henvise til relevant forskning på feltet. Dernest vil vi drøfte begrensninger ved forståelsen av kompleks PTSD som en underliggende lidelse, og presentere nettverksperspektivet som en alternativ forståelsesramme. Den kliniske nytteverdien av nettverksperspektivet drøftes med utgangspunkt i en kasusbeskrivelse.
Begrepet kompleks PTSD
Begrepet kompleks PTSD ble introdusert av den amerikanske psykologen Judith Herman på begynnelsen av 1990-tallet. I 1992 utga hun boken Trauma and Recovery: The Aftermath of Violence from Domestic Abuse to Political Terror, som skulle vise seg å bli svært betydningsfull for fremveksten av begrepet kompleks PTSD. Med referanse til egen klinisk erfaring argumenterte Herman for at symptommønsteret hos personer som har opplevd langvarige relasjonstraumer, som vold og overgrep i barndommen, er distinkt forskjellig og mer kompleks enn symptomene som inngår i den etablerte PTSD-diagnosen (Herman, 1992; Ford & Courtois, 2014). Kompleks PTSD ble følgelig foreslått som en egenartet diagnose som særlig kjennetegnes av uttalte somatiske, kognitive, affektive, adferdsmessige og relasjonelle symptomer og problemer (Courtois, 2004; Herman, 1992; Jackson, Nissenson & Cloitre, 2010; Roth et al., 1997; Terr, 1991).
Nyere forskning antyder at eksponering for gjentatte traumer i barndommen, og særlig vold og overgrep, kan settes i sammenheng med komplekse psykologiske symptomer (Briere, Kaltman, & Green, 2008; Cloitre, 2006; Cloitre et al., 2009). Et eksempel er en studie av Briere, Kaltman, & Green (2008), der 2453 kvinnelige studenter besvarte spørsmål med validerte psykometriske tester om 13 former for barndomstraumer, deriblant vold og seksuelle overgrep. Informantene ble også spurt om tilstedeværelsen av psykologiske vansker, som depresjon, angst, sinne/irritabilitet, påtrengende minner, unngåelse av traumepåminnelser, dissosiasjon, dysfunksjonelle seksuelle handlinger, dårlig selvbilde, selvskading og annen dysfunksjonell atferd rettet mot å redusere indre spenninger. Her fant man en generell sammenheng mellom antall bekreftede traumetyper og antall klinisk forhøyede symptomkategorier. Seksuelle overgrep og vold i barndommen var de traumetypene som i sterkest grad predikerte symptomkompleksitet.
Imidlertid er det verdt å merke seg at forskningen kun undersøker sammenhengen mellom antall traumatiske hendelser og antall symptomer. Eksempelvis er komplekse traumesymptomer også observert hos personer som har vært eksponert for én enkelt traumehendelse eller som har traumefaringer som ikke inkluderer relasjonstraumer som for eksempel brå død hos nærstående eller livstruende ulykke (Courtois, 2004; Dorrington et al., 2014). Også andre psykiske lidelser som har diagnostisk overlapp med kompleks PTSD, for eksempel depresjon og GAD, har blitt observert hos personer som har rapportert om traumeerfaringer. Blant annet fremkom det i en longitudinell kohortstudie av 2223 barn i England og Wales at 642 (31 %) av informantene rapportere om ulik grad av traumeeksponering før fylte 18 år (Lewis et al., 2019). Av de traumeeksponerte informantene rapporterte 54 % om psykiske lidelser eller problemer i løpet av det siste året, deriblant depresjon, generalisert angstlidelse (GAD), atferdsproblematikk, oppmerksomhetsforstyrrelse eller rusmisbruk. Imidlertid fremkom det at 38 % av informantene som ikke rapporterte om traumeeksponering, rapporterte om tilsvarende psykisk lidelse eller problematikk, hvorav depresjon og GAD var de vanligste lidelsene. Lewis og medarbeidere (2019) rapporterte videre at 1/4 av de traumeeksponerte informantene også hadde PTSD. Av informantene med PTSD rapporterte også en høy andel om diagnoser som er delvis overlappende med PTSD, hvorav 54 % rapporterte om depresjon og 23 % om GAD. Slike funn antyder både at ikke alle personer som har opplevd traumeeksponering, utvikler følgetilstander, som PTSD. Samt at en høy andel av traumeeksponerte personer med PTSD også har flere psykiske lidelser med overlappende symptomatologi.
Kompleks PTSD i diagnosesystemene
Kompleks PTSD forstås og defineres ulikt i diagnosesystemene. I DSM-systemet inkluderes flere symptomer som del av én lidelse. Videre defineres PTSD ved hjelp av 20 symptomledd som omfatter de klassiske kjernesymptomene (intrusjoner, unngåelse og hyperaktivering), og i tillegg en ny kategori av «kognisjons- og humørsymptomer». I denne nye kategorien finner man symptomer som amnesi for traumet, forvrengte tanker om skyld for hendelsen, negative tanker om en selv, verden eller andre, vedvarende negative følelsestilstander, tap av interesse og positive følelser, og følelser av avstand til andre mennesker. I tillegg er det spesifisert to symptomledd som knyttes til en dissosiativ subtype av PTSD.
ICD-systemet differensierer mellom to separate lidelser: PTSD og kompleks PTSD. Kompleks PTSD defineres videre i to trinn. Først må kriteriene for PTSD være oppfylt. Deretter må tre spesifikke tilleggskriterier, som samlet omtales som «forstyrrelser i selv-organisering», være oppfylt (Maercker et al., 2013b). Det første av disse kriteriene omhandler vedvarende vansker med regulering av følelser og stemningsleie, i form av under- og/eller overregulerte følelser. Det vil eksempelvis si å bli lett såret, reagere sterkt på mindre påkjenninger, ha vansker med å roe og samle seg etter sterke følelser, nummenhet eller depersonalisering og derealisasjon. Det andre kriteriet omhandler et negativt selvbilde preget av en sterk skamfølelse og tanker om å være verdiløs. Det siste kriteriet handler om relasjonelle vansker, spesielt det å kjenne seg avskåret fra andre, ha vansker med å være følelsesmessig nær andre og å unngå relasjoner (tabell 1). De tre tilleggskriteriene i ICD-11 er kliniske problemer som også inngår i flere andre diagnosegrupper, noe som reiser spørsmål ved om kompleks PTSD kan skilles fra andre diagnoser med lignende symptomatologi.

Kompleks PTSD og overlappende diagnoser
Hvorvidt kompleks PTSD er en diagnose som er distinkt forskjellig fra PTSD, har blitt utførlig diskutert i faglitteraturen (Resick et al., 2012; Cloitre et al., 2013; De Jongh et al., 2016). Et annet diskusjonsmoment i forskningslitteraturen er om symptomer som inngår i kompleks PTSD, er overlappende med symptomer som inngår i andre diagnoser, for eksempel GAD og depresjon (Dorrepaal et al., 2012; Resick et al., 2012; Wolf et al., 2015). En annen diagnostisk grenseoppgang som er debattert i litteraturen, er hvorvidt det er diagnostisk overlapp mellom kompleks PTSD og emosjonelt ustabil personlighetsforstyrrelse (BPD, engelsk forkortelse). Brewin og medarbeidere (2017) argumenterer for at kompleks PTSD er distinkt forskjellig fra BPD, blant annet fordi BPD karakteriseres av en ustabil selvfølelse som skifter mellom positive og negative selv-evalueringer og emosjonelt intense og ustabile forhold. Kompleks PTSD er på den andre siden definert ved et stabilt kronisk negativt selvbilde (Brewin et al., 2017). En nyere studie som har benyttet seg av nettverksanalyse, viser at symptomene på BPD og kompleks PTSD er atskilt (Knefel, Tran & Lueger-Schuster, 2016). Symptomene ved kompleks PTSD var sterkere knyttet sammen enn symptomene for BPD, noe som støtter forslaget om kompleks PTSD som en egen diagnose.
Diagnostisk overlapp er imidlertid et problem for en rekke psykiatriske diagnoser og ikke bare for kompleks PTSD (Kessler et al., 2012). For å kunne gjøre gode differensialdiagnostiske vurderinger kreves spesifikke utredningsverktøy som har diskriminerende validitet. Det vil si at de evner å skille kompleks PTSD fra andre diagnoser. Vi kjenner til to instrumenter under utvikling som måler tilstedeværelse av kompleks PTSD i samsvar med ICD-11. International Trauma Questionnaire (ITQ) er et selvrapporteringsskjema som består av 12 ledd (Cloitre et al., 2018). Foreløpige studier indikerer at instrumentet har tilfredsstillende psykometriske egenskaper, og skiller mellom grupper av pasienter med PTSD, kompleks PTSD og BPD (Karatzias et al., 2017). Det semi-strukturerte diagnostiske intervjuet International Trauma Interview er foreløpig ikke publisert (Karatzias et al., 2017).
Behandling for komplekse traumelidelser
Traumefokusert kognitiv atferdsterapi (TFCBT), som blant annet innbefatter forlenget eksponering (Foa, Hembree & Rothbaum, 2007), har sammen med EMDR god dokumentasjon, og er de fortrukne behandlingsvalgene ved PTSD (Bisson et al., 2013). Disse metodene er også effektive i behandling av PTSD etter barndomstraumer (De Jongh et al., 2016). Traumefokuserte metoder har også vist seg nyttige ved PTSD med alvorlig komorbiditet, som dissosiative symptomer og psykose (van Minnen et al., 2016). Enkelte behandlingsformer retter seg spesifikt mot symptomer og problemområder som i mange tilfeller synes å være spesifikke for personer med kompleks PTSD, som problemer i nære relasjoner og problemer med affektregulering (Cohen, Mannarino, Kliethermes, & Murray, 2012; Courtois, 2009). En pilotstudie med et randomisert kontrollert design viste lovende effekter av å integrere dialektisk atferdsterapi med forlenget eksponering (prolonged exposure) for pasienter som har PTSD og komorbid emosjonell ustabil personlighetsforstyrrelse (Harned, Korslund & Linehan, 2014). For pasienter med PTSD etter seksuelle overgrep i barndommen har en faseorientert terapi, der ferdighetstrening i følelses- og interpersonlig regulering etterfølges av tilpasset eksponeringsterapi, vist seg nyttig (Cloitre et al., 2010). Foreløpig mangler studier som sammenligner nyutviklede behandlingsalternativer for kompleks PTSD med de etablerte, traumefokuserte behandlingene for PTSD.
En reflektiv målemodell i forståelsen av psykiske lidelser
En tradisjonell forståelse av kompleks PTSD innebærer at symptomer (skam, lav selvfølelse, flashbacks osv.) betraktes som en konsekvens av diagnosen (Maercker et al., 2013b). I et slikt perspektiv vil rasjonalet være at diagnosen er den underliggende variabelen som forårsaker symptomene. Akkurat som et virus gir symptomer, kan kompleks PTSD føre til et sett med symptomer. Symptomene i seg selv har imidlertid ingen årsakskraft. De er kun konsekvenser av den underliggende lidelsen. En slik reflektiv modell har en rekke implikasjoner. Ettersom diagnoser antas å bestå av atskilte latente fenomener, skal symptomene som inngår i kompleks PTSD-diagnosen, være høyere korrelert enn symptomer på tvers av andre diagnoser (konvergerende og divergerende validitet). Slike validitetsundersøkelser er vanskeliggjort av – som vi har sett – at de definerte diagnosekriteriene ved kompleks PTSD er uspesifikke. I en reflektiv modell antas det videre at korrelasjonen mellom symptomer er spuriøs. Den tillater ikke en årsakssammenheng mellom symptomer. Dette går mot kliniske intuisjoner om slike sammenhenger. For eksempel vil en problematisk selvopplevelse der en lett føler skyld, skam og verdiløshet, kunne forårsake relasjonelle problemer i form av manglende tillit, vansker med selvhevdelse og frykt for nærhet. En reflektiv målemodell gir ingen informasjon om hvilke symptomer som er viktigst å adressere. Symptomene betraktes som likeverdige og utbyttbare indikatorer på den underliggende lidelsen. Ett symptom gir ikke informasjon utover den et hvilket som helst annet symptom gir. Informasjon som er nyttig for behandling, krever imidlertid en modell som viser hvordan symptomene påvirker hverandre (Hoffart & Johnson, 2017). En siste implikasjon følger av at en underliggende lidelse ses som årsak til symptomene. Følgelig fokuseres lidelsen (helheten) fremfor symptomene (delene) i teoretisering, forskning og behandling. Graden av lidelse måles følgelig ved summen av symptomer.
Et nettverksperspektiv på psykiske lidelser
I en nettverksforståelse betraktes abstrakte begreper som kompleks PTSD som et kausalt nettverk av observerbare variabler. Nettverket representerer følgelig et alternativ til den reflektive modellen (Borsboom, Mellenbergh, & Van Heerden, 2003; Borsboom, 2017; Schmittman et al., 2013). Forskjeller mellom den reflektive målemodellen og et nettverksperspektiv illustreres i figur 1.
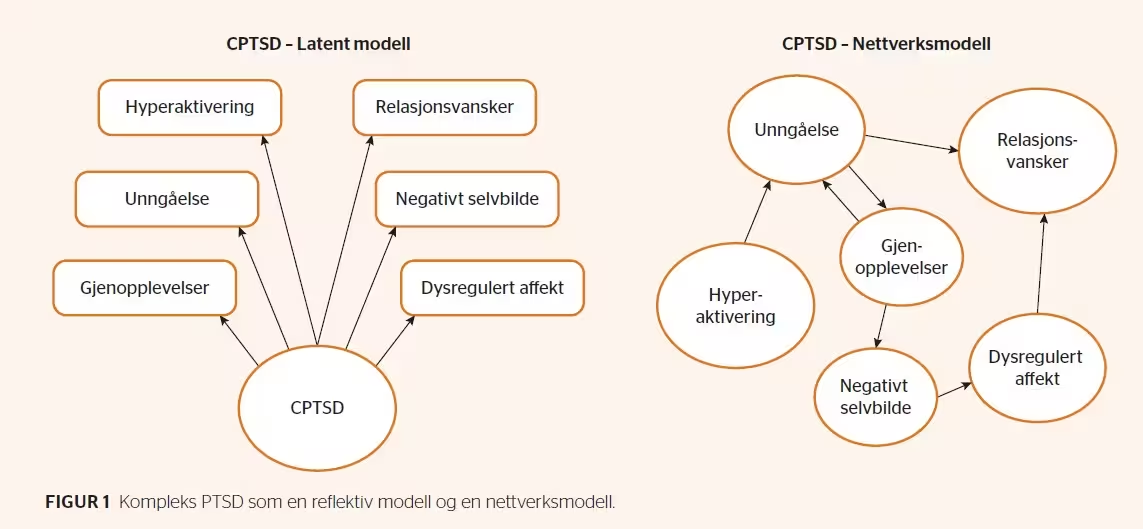
I nettverksmodellen ses de observerbare symptomene som selvstendige kausale fenomener som påvirker hverandre, og ikke som effekter av en underliggende lidelse. Nettverksanalyse gjør det mulig å analysere hvilke av symptomene eller mekanismene som er de sentrale og driver problemet, såkalt sentralitet (Fried et al., 2017). Den vanligste formen for sentralitet er basert på et symptoms inngående eller utgående forbindelser med andre symptomer. Hvis et symptom har en høy grad av sentralitet, så vil en pasient som utvikler dette symptomet, også ha høyere sannsynlighet for å utvikle andre symptomer. Det er utenfor rekkevidden til denne artikkelen å gi en fullstendig innføring i nettverksanalyse og det underliggende statistiske grunnlaget, men den interesserte leser henvises til Borsboom (2017), Fried & Cramer (2017) og Bringmann & Eronen (2018).
En undersøkelse av kompleks PTSD som et nettverk av symptomer vil innebære hypoteser om nettverksdynamikk. Det vil si hvordan livshendelser og endringer i visse symptomer fører til aktivering og de-aktivering av andre symptomer. En nettverksforståelse av kompleks PTSD kan illustreres ved et typisk kasus, som her kalles Line.1
Klinisk eksempel kompleks PTSD
Line, en kvinne i 30-årene, søker hjelp for langvarige smerter i nakke og hode, spent muskulatur, indre uro og mareritt om overgrep fra stefaren i barndommen. Hun er hele tiden på vakt for signal om fare, skvetter voldsomt av uventede lyder, har en altomfattende skamfølelse, opplevelse av å ikke ha noen egentlig verdi og et sterkt kroppshat. Det er nesten umulig for henne å møte blikket til andre. Hun har ofte vansker med å kjenne egne følelser og fornemmelser. «Jeg eksisterer bare fra halsen og opp», sier hun. Da hun var barn, fortalte hun mor om overgrepene, men ble ikke trodd, og ingenting endret seg. Det er vanskelig å kjenne eget sinne, men noen ganger mister hun kontrollen og blir rasende. Hun har kuttet kontakten med venninnene fordi hun lett blir såret av bemerkninger de kommer med, og hun spiser lunsj alene på kontoret for å slippe å få kollegaer tett innpå seg. Romantiske forhold unngår hun, selv om hun også savner å ha en kjæreste. Hun er redd for å ikke klare fysisk nærhet. Da kommer det bilder av overgrepene, noe som fører til at hun opplever å miste kontakten med her og nå og på en måte «bli borte», hun kjenner ingenting i kroppen, og omgivelsene virker uklare, som i en tåke. Uansett er hun overbevist om at en kjæreste ville forlate henne fordi han etter hvert ville finne ut hvor motbydelig hun er. I flere år har hun drukket alkohol på kvelden for å klare å sovne.
En mulig struktur for Lines symptomer er satt opp i figur 2.
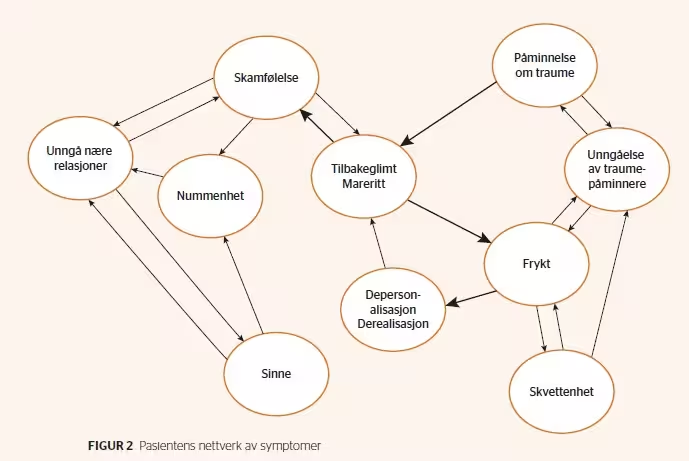
Gjenopplevelser av traumer i form av påtrengende tilbakeglimt (flashbacks) og mareritt er antatt å være sentralt og plasseres mot midten av nettverket. Slike tilbakeglimt utløser frykt, og hun kjenner seg truet. Frykt fører til at Line unngår visse situasjoner (stedet der hun bodde som barn) og personer som kan minne henne om traumene (menn som ligner stefaren av utseende eller har lignende stemme). Unngåelse virker tilbake på gjenopplevelser, fordi atferden hindrer Line i å få tilgang til oppdatert informasjon om at stimuli som var assosiert med traumet den gang, ikke representerer en nåværende fare. Unngåelsen og selve fryktfølelsen står også i et gjensidig påvirkningsforhold fordi Lines strategier for å minske frykten (som overtrening, restriktivt matinntak og alkohol) også fratar henne muligheten til å erfare at frykten vil avta over tiden selv om den er svært ubehagelig. Frykten fører også til depersonalisasjon og derealisasjonssymptomer. Når det gjelder forholdet mellom frykt og skvettenhet, antas det at det hovedsakelig er frykt som gjør henne skvetten, men at skvettenhet og den kroppslige responsen som følger, også forsterker pågående frykt. Samtidig aktualiserer også tilbakeglimtene skam og et negativt selvbilde basert på Lines meningsdannelse knyttet til traumene. Å unngå relasjoner påvirker også Lines skamfølelse, fordi hun ikke kommer tilstrekkelig nær andre til å høste erfaringer som kunne endret de grunnleggende negative følelsene.
Lines nettverk viser at flere symptomer er egnet for intervensjon, hvorav frykt er sentralt. Redusert frykt (og opplevd trussel) vil bre seg i nettverket først med reduksjon av depersonalisasjon/derealisasjon, unngåelse av traumepåminnere og skvettenhet. Reduksjon av tilbakeglimt vil derimot ha en umiddelbar virkning på skamfølelse og frykt.
De antatte sammenhengene mellom symptomer i Lines nettverk kunne undersøkes empirisk ved gjentatte målinger. Skulle de vise seg å være annerledes enn antatt, eller endre seg underveis i behandlingen, kan behandlingstiltak endres tilsvarende. Kartlegging av individuelle nettverk før, under og etter behandling kan dermed gi viktig informasjon til klinikere. Spørsmål som «hvilke symptomer er de mest sentrale?» og «hvor bør jeg begynne behandling?» kan besvares.
Implikasjoner av en reflektiv målemodell og nettverksperspektivet
Den reflektive modellen og nettverkstenkningen har svært ulike implikasjoner for behandling. Kompleksitet i en reflektiv målemodell innebærer at det ikke bare er én, men flere underliggende faktorer. Forskning antyder at kompleks PTSD består av to faktorer (Brewin et al., 2017). En slik tenkning er eksempelvis bakgrunnen for Cloitres to-fase-opplegg for stabilisering og eksponering (Cloitre et al., 2010). Behandlingen rettes både mot tradisjonelle PTSD-symptomer og mot de komplekse symptomene, og det gjøres separat. Den reflektive modellen oppmuntrer til å undersøke hva en underliggende faktor består av: Hvilken grunnleggende mangel eller konflikt representeres? Er det en tilknytningsforstyrrelse? Ulike behandlingstilnærminger vil kunne adressere spesifikke symptomer, men det gjøres ofte indirekte ved å arbeide med den antatte underliggende konflikten eller mangelen. Teoriene sier lite om hvilke mekanismer som driver ulike symptomer, og målet er fremdeles å endre den underliggende lidelsen, kompleks PTSD. I tillegg er det en utfordring at symptomene som utgjør kompleks PTSD, utover PTSD, er abstrakte og lite avgrensede. De tre symptomgruppene, vedvarende vansker med regulering av følelser, negativt selvbilde og relasjonelle vansker, er alle eksempler på begreper som igjen består av et mangfold av spesifikke symptomer. Begrepene sier ikke noe om den kausale relasjonen mellom symptomene. Følgelig er det en fare for at kompleksiteten forblir uavdekket, og beskrives kun i form av en opplisting av tradisjonelle PTSD-symptomer og tre andre begreper. Fokuset på kompleksitet kan også utilsiktet gi et signal til pasienten om at de har en vanskelig underliggende sykdom. Det å gi et navn på symptomene (kompleks PTSD) vil imidlertid kunne redusere skyld og skam fordi symptomene attribueres til årsaker som er utenfor ens egen kontroll (Haslam & Kvaale, 2015). Samtidig kan den underliggende sykdommen (kompleks PTSD) implisere at det er noe grunnleggende galt med pasienten, og pasienten kan følgelig få mindre tro på og håp om endring. Språket fanger ved at begrepet komplekse pasienter antas å implisere komplekse løsninger. I en reflektiv forklaringsmodell vil behandleren søke å endre det underliggende problemet, og symptomene fungerer som indikatorer på det latente begrepet. Det betyr ikke at symptomene ikke adresseres, men klinikeren får mindre informasjon om hvordan de enkelte symptomene påvirker hverandre.
I nettverksperspektivet plasseres derimot årsakskraften hos symptomer/problemene, og terapien rettes direkte mot disse. Slike nettverk beskriver hvilke problemer som er sentrale ved at de har mange og sterke forbindelser til andre problemer, såkalt sentralitet. Dermed angir nettverket hvilke problemer som det bør fokuseres på i terapi. Lines nettverk er et eksempel på hvordan nettverksanalyser kan ha en direkte klinisk nytteverdi, for eksempel ved å fungere som utgangspunkt for en kasusformulering. Forskning har vist hvordan individuelle pasienter kan måles hyppig flere ganger før behandling, og på den måten gi klinikeren tilgang til et individuelt nettverk, som senere kan brukes i en tilpasset behandling (Epskamp et al., 2018). Nettverksanalyser muliggjør derfor et skreddersydd perspektiv, men fordrer at pasientens symptomer måles gjentatte ganger (ofte daglig) før behandlingen. Samtidig er det også mulig å trekke ut informasjon fra nettverk som er relevant på gruppenivå. Et eksempel er en nylig publisert studie av Lutz og medforfattere (2018), der de har sett på om det er mulig å predikere frafall fra terapi, basert på styrken mellom de ulike symptomene. Den endelige modellen forklarte 32 % av variasjonen i frafall og identifiserte korrekt 47 av 58 som avsluttet behandlingen. Det er uvanlige sterke tall i behandlingsforskning. Studien viser at det å kartlegge pasientens nettverk kan bidra til å øke sannsynligheten for å forhindre frafall i terapi. Samlet sett viser studiene at nettverksanalyse kan gi nyttig informasjon både på gruppenivå (f.eks. frafall og moderatorer) og på individuelt nivå (f.eks. hvilke symptomer som er mest sentrale og bør fokuseres i terapi).
Nettverksmodellene har imidlertid tradisjonelt sagt lite om hvilke mekanismer som bør påvirkes. Derfor bør sentrale mekanismer for endring inkluderes i nettverket (Jones, Heeren & McNally, 2017). Skillet mellom mekanismer og symptomer/problemer er fremdeles uavklart i psykoterapiforskningen, og i mange tilfeller blandes disse to begrepene. Et manglende konseptuelt skille mellom mekanismer og symptomer/problemer kan føre til mindre kunnskap om hvorfor behandlingen eventuelt virker (Hoffart & Johnson, 2017). I litteraturen drøftes ulike definisjoner av mekanismer. Kazdin (2007) definerer mekanismer som den prosessen som gjør at terapi virker (fritt oversatt), og foreslår en rekke kriterier for å etablere en sikker mekanisme for endring (Kazdin, 2009).
Antatte mekanismer i terapi vil være påvirket av den behandlingsmodellen som en gitt kliniker legger til grunn. Det vil si at teoretisk fokus kan være med på å styre hvilke mekanismer man ønsker å kartlegge. I terapien trengs – i stedet for globale teorier om latente årsaker – nettverk som kan forklare dynamikken i sentrale symptomer. Det vil si å finne mekanismer som forklarer problemer og sammenhenger mellom problemer i nettverket, og som gir spesifikke kliniske anbefalinger. Følgelig bør også andre variabler enn symptomer inkluderes når nettverk kartlegges. Terapimodeller skal i utgangspunktet gi den informasjonen, men ikke alle er spesifisert tilstrekkelig for dette formålet (se Hoffart & Johnson, 2017 for en nærmere diskusjon). Et eksempel på en nettverksmodell, som innbefatter mekanismer, er vist i figur 3. I modellen er skamfølelse, som er en sentral node i figur 2, hentet ut, og det er lagt til mekanismer som antas å opprettholde skamfølelsen. Mekanismene er hentet ut ifra en metakognitiv modell (Wells, 2009).
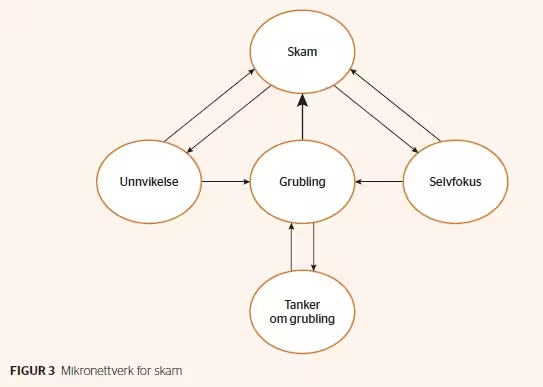
I modellen antar man at grubling opprettholder skamfølelsen, samtidig som økende grad av skam fører til mer grubling. Grubling styres av antagelser pasienten har om grublingen, for eksempel «hvis jeg grubler igjennom det som har skjedd, så kan jeg finne ut om det er min feil» og «jeg klarer ikke å stoppe å gruble». Selvfokus og unnvikelse av traumeminner er to andre sentrale prosesser som påvirker skammen. En klinikers oppgave blir dermed å forsøke å påvirke en av de tre prosessene, da via terapimodeller som har et eksplisitt fokus på noen av de nevnte prosessene. På denne måten kan nettverkstenkningen føre til mer spesifikke kliniske anbefalinger enn den reflektive modellen.
Konklusjon
I denne artikkelen har vi drøftet begrensninger ved å forstå kompleks PTSD som en underliggende lidelse, og vist hvordan nettverksperspektivet gir en alternativ forståelse av diagnosen. Vi har vi vist at uenigheten om hvorvidt kompleks PTSD er distinkt forskjellig fra andre diagnoser, blir irrelevant i et nettverksperspektiv. Gjennom en klinisk illustrasjon har vi vist at det er behov for å avdekke mekanismer som opprettholder og driver de ulike symptomene ved kompleks PTSD, og at ulike former for transdiagnostiske prosesser som grubling og selvfokus kan være gode kandidater (Hagen, Johnson, Rognan & Hjemdal 2010; Wells, 2009). Nettverksmodeller kan både bidra til individualiserte anbefalinger i det enkelte behandlingsforløp og til nye perspektiver i en større debatt om diagnoser generelt og kompleks PTSD spesielt.
(Artikkelen er fagfellevurdert).
Referanser
American Psychiatric Association. (2013). Diagnostic and statistical manual of mental disorders (5th ed). Washington, DC.
Bisson, J.I., Roberts, N.P., Andrew, M., Cooper, R., & Lewis, C. (2013). Psychological therapies for chronic post-traumatic stress disorder (PTSD) in adults. The Cochrane Database of Systematic Reviews, 12.CD003388. https://doi.org/10.1002/14651858.CD003388.pub4
Borsboom, D. (2017). A network theory of mental disorders. World Psychiatry, 16, 5 - 13. http://dx.doi.org/10.1002/wps.20375.
Borsboom, D., Mellenbergh, G.J., & van Heerden, J. (2003). The theoretical status of latent variables. Psychological Review, 110, 203 - 219. http://dx.doi.org/10.1037/0033-295X.110.2.203
Borsboom, D., Rhemtulla, M., Cramer, A., Van der Maas, H., Scheffer, M., & Dolan, C. (2016). Kinds versus continua: A review of psychometric approaches to uncover the structure of psychiatric constructs. Psychological Medicine, 46, 1567 - 1579. http://dx.doi.org/ 10.1017/S0033291715001944
Brewin, C.R., Cloitre, M., Hyland, P., Shevlin, M., Maercker, A., Bryant, R.A., … Reed, G.M. (2017). A review of current evidence regarding the ICD-11 proposals for diagnosing PTSD and complex PTSD. Clinical Psychology Review, 58, 1 - 15. http://dx.doi.org/ 10.1016/j.cpr.2017.09.001
Brierie, J., Kaltman, S., & Green, B.L. (2008). Accumulated childhood trauma and symptom complexity. Journal of Traumatic Stress, 21, 223 - 226. http://dx.doi.org/ 10.1002/jts.20317
Bringmann, L.F., & Eronen, M.I. (2018). Don’t blame the model: Reconsidering the network approach to psychopathology. Psychological Review, 125, 606 - 615. http://dx.doi.org/10.1037/rev0000108
Cloitre, M., Cohen, L.R., & Koenen, K.C. (2006). Treating survivors of childhood abuse: Psychotherapy for the interrupted life. New York: Guilford Press.
Cloitre, M., Stolbach, B.C., Herman, J., van der Kolk, B., Pynoos, R., Wang, J., & Petkova, E. (2009). A developmental approach to complex PTSD: Childhood and adult cumulative trauma as predictors of symptom complexity. Journal of Traumatic Stress, 22, 399 - 408. http://dx.doi.org/10.1002/jts.20444
Cloitre, M., Stovall-McClough, K.C., Nooner, K., Zorbas, P., Cherry, S., Jackson, C.L., … Petkova, E. (2010). Treatment for PTSD related to childhood abuse: A randomized controlled trial. American Journal of Psychiatry, 167, 915–924. https://doi.org/10.1176/appi.ajp.2010.09081247
Cloitre, M., Garvert, D.W., Brewin, C.R., Bryant, R.A., & Maercker, A. (2013). Evidence for proposed ICD-11 PTSD and complex PTSD: a latent profile analysis. European Journal of Psychotraumatology, 4. https://doi.org/10.3402/ejpt.v4i0.20706
Cloitre, M., Shevlin, M., Brewin, C.R., Bisson, J.I., Roberts, N.P., Maercker, A., ... & Hyland, P. (2018). The International Trauma Questionnaire: development of a self-report measure of ICD-11 PTSD and complex PTSD. Acta Psychiatrica Scandinavica. https://doi.org/10.1111/acps.12956
Cohen, J.A., Mannarino, A.P., Kliethermes, M. & Murray, L.A. (2012). Trauma-focused CBT for youth with complex trauma. Child Abuse and Neglect, 36, 528 - 41 https://doi.org/10.1016/j.chiabu.2012.03.007
Courtois, C.A. (2004) Complex trauma, complex reactions: Assessment and treatment. Psychotherapy: Theory, Research, Practice, Training, 41, 412 - 425. http://dx.doi.org/10.1037/1942-9681.S.1.86
Courtois, C.A., & Ford, J.D. (2009). Treating Complex Traumatic Stress Disorders: An Evidence Based Guide. New York: Guilford Press.
De Jongh, A., Resick, P.A., Zoellner, L.A., van Minnen, A., Lee, C.W., Monson, C.M., … Bicanic, I.A.E. (2016). Critical analysis for the current treatment guidelines for complex PTSD in adults. Depression and Anxiety, 4, 1 - 11. http://dx.doi.org/10.1002/da.22469
Dorrepaal, E., Thomaes, K., Smit, J.H., Hoogendoorn, A., Veltman, D.J., van Balkom, A.J., & Draijer, N. (2012). Clinical phenomenology of childhood abuse-related complex PTSD in a population of female patients: patterns of personality disturbance. Journal of Traumatic Dissociation, 13, 271 - 290. https://doi.org/10.1080/15299732.2011.641496
Epskamp, S., van Borkulo, C.D., van der Veen, D.C., Servaas, M.N., Isvoranu, A.-M., Riese, H., & Cramer, A.O.J. (2018). Personalized Network Modeling in Psychopathology: The Importance of Contemporaneous and Temporal Connections. Clinical Psychological Science, 6, 416 - 427. http://doi: 10.1177/2167702617744325
Foa, E.B., Hembree, E.A., & Rothbaum, B.O. (2007). Treatments that work. Prolonged Exposure Therapy for PTSD: Emotional Processing of Traumatic Experiences: Therapist guide. New York: Oxford University Press.
Ford, J.D., & Courtois, C.A. (2014). Complex PTSD, affect dysregulation, and borderline personality disorder. Borderline Personality Disorder and Emotion Dysregulation, 1, 9. https://doi.org/10.1186/2051-6673-1-9
Fried, E.I., & Cramer, A.O.J. (2017). Moving Forward: Challenges and Directions for Psychopathological Network Theory and Methodology. Perspectives on Psychological Science, 12, 999 - 1020. http://dx.doi.org/10.1177/1745691617705892
Fried, E.I., van Borkulo, C.D., Cramer, A.O.J., Boschloo, L., Schoevers, R.A., & Borsboom, D. (2017). Mental disorders as networks of problems: a review of recent insights. Social Psychiatry and Psychiatric Epidemiology, 52, 1 - 10. https://doi.org/10.1007/s00127-016-1319-
Hagen, R., Johnson, S.U., Rognan, E., & Hjemdal, O. (2010). Mot en felles grunn: En transdiagnostisk tilnærming til psykologisk behandling. Tidsskrift for Norsk psykologforening, 49, 247 - 252.
Harned, M.S., Korslund, K.E., & Linehan, M.M. (2014). A pilot randomized controlled trial of Dialectical Behavior Therapy with and without the Dialectical Behavior Therapy Prolonged Exposure protocol for suicidal and self-injuring women with borderline personality disorder and PTSD. Behavior Research and Therapy, 55, 7 - 17. https://doi.org/10.1016/j.brat.2014.01.008
Haslam, N., & Kvaale, E.P. (2015). Biogenetic Explanations of Mental Disorder: The Mixed-Blessings Model. Current Directions In Psychological Science, 24, 399 - 404. https://doi.org/10.1177/0963721415588082
Herman, J.L. (1992) Complex PTSD: A syndrome in survivors of prolonged and repeated trauma. Journal of Traumatic Stress, 5, 377 - 391. https://doi.org/10.1002/jts.2490050305
Hoffart, A., & Johnson, S.U. (2017). Psychodynamic and Cognitive-Behavioral Therapies Are More Different Than You Think: Conceptualizations of Mental Problems and Consequences for Studying Mechanisms of Change. Clinical Psychological Science, 5, 1070 - 1086. http://doi.org/10.1177/2167702617727096
Jackson, C., Nissenson, K., & Cloitre, M. (2010) Treatment for complex PTSD. I D. Sookman & R.L. Leahy (red.), Treatment resistant anxiety disorders: Resolving impasses to symptom remission. New York: Routledge.
Jones P. J., Heeren, A., & McNally, R. J. (2017). Commentary: A network theory of mental disorders. Front. Psychol. 8:1305. http://doi.org/10.3389/fpsyg.2017.01305
Karatzias, T., Cloitre, M., Maercker, A., Kazlauskas, E., Shevlin, M., Hyland, P., … Brewin, C.R. (2017). PTSD and Complex PTSD: ICD-11 updates on concept and measurement in the UK, USA, Germany and Lithuania. European Journal of Psychotraumatology, 8(sup7), 1418103. http://doi.org/10.1080/20008198.2017.1418103
Kazdin, A.E. (2007). Mediators and mechanisms of change in psychotherapy research Annual Review of Clinical Psychology, 3, 1 - 27. https://doi.org/ 10.1146/annurev.clinpsy.3.022806.091432
Kazdin, A.E. (2009). Understanding how and why psychotherapy leads to change. Psychotherapy Research, 19, 418–428. http://dx.doi.org/10.1080/10503300802448899
Kessler, R.C., Avenevoli, S., McLaughlin, K.A., Green, J.G., Lakoma, M.D., Petukhova, M… Merikangas, K.R. (2012). Lifetime co-morbidity of DSM-IV disorders in the US National Comorbidity Survey Replication Adolescent Supplement (NCS-A). Psychological Medicine, 42, 1997 - 2010. https://doi.org/10.1002/mpr.1359
Kilpatrick, D.G., Resnick, H.S., Milanak, M.E., Miller, M.W., Keyes, K.M., & Friedman, M.J. (2013). National Estimates of Exposure to Traumatic Events and PTSD Prevalence Using DSM-IV and DSM-5 Criteria. Journal of Traumatic Stress, 26, 537–547. http://doi.org/10.1002/jts.21848
Knefel, M., Tran, U.S., & Lueger-Schuster, B. (2016). The association of posttraumatic stress disorder, complex posttraumatic stress disorder, and borderline personality disorder from a network analytical perspective. Journal of Anxiety Disorders, 43, 70 - 78. http://doi.org/10.1016/j.janxdis.2016.09.002
Lutz, W., Schwartz, B., Hofmann, S.G., Fisher, A.J., Husen, K., & Rubel, J.A. (2018). Using network analysis for the prediction of treatment dropout in patients with mood and anxiety disorders: A methodological proof-of-concept study. Scientific Reports, 8, 7819. http://dx.doi.org/10.1038/s41598-018-25953-0
Lewis, J.L., Arseneault, L., Avshalom, C., Fisher, H.L., Matthews, T. & Danese, A. (2019). The epidemiology of trauma and post-traumatic stress disorder in a representative cohort of young people in England and Wales. Lancet Psychiatry, 6, 247 - 56.
Maercker, A., Brewin, C.R., Bryant, R.A., Cloitre, M., Reed, G.M., Van Ommeren, M., … Saxena, S. (2013a). Proposal for mental disorders specifically associated with stress in the international classification of diseases-11. The Lancet, 381, 1683 - 1685. http://dx.doi.org/10.1016/S0140-6736(12)62191 - 6
Maercker, A., Brewin, C.R., Bryant, R.A., Cloitre, M., Van Ommeren, M., Jones, L.M., ... Reed, G.M. (2013b). Diagnosis and classification of disorders specifically associated with stress: Proposal for ICD-11. World Psychiatry, 12, 198 - 206. http://dx.doi.org/10.1002/wps.20057
Resick, P.A., Bovin, M.J., Caloway, A.L., Dick, A.M., King, M.W., Mitchell, K.S., Suvak, M.K., Wells, S.Y., Stirman, W.S., & Wolf, E.J. (2012). A critical evaluation of the complex PTSD literature: imlications for DSM-5. Journal of Traumatic Stress, 25, 241 - 251. http://dx.doi.org/10.1002/jts.21699
Roth, S., Newman, E., Pelcovitz, D., van der Kolk, B., & Mandel, F.S. (1997). Complex PTSD in Victims Exposed to Sexual and Physical Abuse: Results from the DSM-IV field Trial for Posttraumatic Stress Disorder. Journal of Traumatic Stress, 10, 539 - 555. http://dx.doi.org/10.1002/jts.2490100403
Schmittmann, V.D., Cramer, A.O.J., Waldorp, L.J., Epskamp, S., Kievit, R.A., & Borsboom, D. (2013). Deconstructing the construct: A network perspective on psychological phenomena. New Ideas in Psychology, 31, 43 - 53. http://dx.doi.org/10.1176/j.newideapsych.2011.02.007
Terr, L. C. (1991). Childhood traumas: An outline and overview. American Journal of Psychiatry, 148, 10 - 20. https://doi.org/10.1176/foc.1.3.322
Van Minnen, A., Van der Vleugel, B., Van den Berg, D., De Bont, P., De Roos, C., Van der Gaag, M., & De Jongh, A. (2016). Effectiveness of trauma-focused treatment for patients with psychosis with and without the dissociative subtype of post-traumatic stress disorder. British Journal of Psychiatry, 209, 347 - 348. https://doi.org/10.1192/bjp.bp.116.185579
Wells, A. (2009). Metacognitive therapy for anxiety and depression. New York: The Guilford Press.
Wolf, E.J., Miller, M.W., Kilpatric, D., Resnick, H.S., Badour, C.L., Marx, B.P., Keane, T.M., Rosen, R.C., & Friedman, M.J. (2015). ICD-II Complex PTSD in US National and Veteran Samples: Prevalence and Structural Associations with PTSD. Clinical Psychology Science, 3, 215 - 229. https://doi.org/10.1177/2167702614545480
