Erfaringer fra implementering av kunnskapsbaserte behandlingsmetoder for posttraumatisk stresslidelse
Nadina Peters, Linda Iren Rennemo, Harald Bækkelund & Karina M. Egeland
-
Nadina Peters
Nasjonalt kunnskapssenter om vold og traumatisk stress
-
Linda Iren Rennemo
Verdal kommune; Allmennpoliklinikk Levanger, Helse Nord-Trøndelag
-
Harald Bækkelund
Nasjonalt kunnskapssenter om vold og traumatisk stress
-
Karina M. Egeland
Nasjonalt kunnskapssenter om vold og traumatisk stress
Formål: Målet med studien er å belyse hvordan implementering av ny praksis i psykisk helsevern kan utspille seg. Vi beskriver erfaringer med systematisk implementering av behandlingsmetoder for posttraumatisk stresslidelse (PTSD) i allmennpoliklinikker i Helse Nord-Trøndelag (HNT) i 2020–2021. Vi undersøkte også hvor stor andel av pasientene som var diagnostisert med PTSD, og hvor stor andel av konsultasjonene som ble gitt til denne gruppen før, underveis og etter implementeringen (2017–2023). Metode: Forfatternes egne erfaringer med den konkrete implementeringen ble delt og diskutert. To av forfatterne var implementeringsveiledere og en var deltakende leder. Virksomhetsdata fra Helse Nord-Trøndelag ble innhentet og analysert. Resultat: Lederne ved de fire allmennpoliklinikkene opprettet faste digitale samhandlingsmøter, hvor formålet var å dele erfaringer og løse utfordringer i fellesskap underveis i implementeringen. Alle ansatte ble involvert i implementeringsprosessen. En større andel pasienter fikk PTSD-diagnose i implementeringsperioden (12 %) sammenlignet med perioden før (8 %) og etter (10 %). Det samme gjaldt andel konsultasjoner for denne pasientgruppen (13 %) sammenlignet med perioden før (9 %) og etter (12 %) implementeringen.
Nøkkelord: implementering, PTSD, kunnskapsbasert praksis, traume, psykisk helsevern
Experiences from implementing evidence-based treatment methods for post-traumatic stress disorder
Purpose: The aim of this study is to shed light on how implementation of a new practice in mental healthcare can be carried out. We describe experiences with systematic implementation of treatment methods for post-traumatic stress disorder (PTSD) in outpatient mental healthcare clinics in the Nord-Trøndelag Health Trust (HNT) in 2020–2021. We also examined how many patients were diagnosed with PTSD and how many consultations were given targeting PTSD before, during and after the implementation period (2017–2023). Method: The authors’ subjective experiences with the implementation process were shared and discussed. Two of the authors were implementation facilitators, and one author was a first-level leader in one of the outpatient clinics. Administrative data from the Nord-Trøndelag Health Trust were collected and analysed. Results: The first-level leaders at the four outpatient clinics initiated regular digital meetings where they shared experiences and solved problems during implementation. All employees were involved in the implementation process. A larger percentage of patients was diagnosed with PTSD during the implementation period (12 %) compared with the period before (8 %) and after (10 %) implementation. The same applied to the percentage of consultations for the same patient group (13 %) compared with the period before (9 %) and after (1 %) implementation. Implications: This study gives a practical example of systematic implementation of a new practice in a Norwegian health trust. The study also shows how administrative data can be used in the evaluation of an implementation.
Keywords: implementation, PTSD, evidence-based practice, trauma, outpatient mental healthcare
Posttraumatisk stresslidelse (PTSD) er en psykisk lidelse som kan oppstå hos personer som har opplevd traumatiske hendelser (National Institute for Health and Care Excellence [NICE], 2018). En epidemiologisk studie fant at omkring 20 % av kvinner og 5 % av menn utvikler PTSD etter å ha vært eksponert for traumer (Lassemo et al., 2017). Samme studie fant at den gjennomsnittlige varigheten på lidelsen var ni år for kvinner og 17 år for menn.
PTSD kan lede til betydelig subjektiv lidelse. Vanskene kan gi redusert arbeidsfunksjon, sosial isolasjon og økt risiko for selvmord og komorbide tilstander som depresjon, angst og ruslidelser (Bothe et al., 2020). Avhengig av alvorlighetsgraden vil PTSD gi rett på psykisk helsehjelp og behandling i spesialisthelsetjenesten (Helsedirektoratet, 2015). Per dags dato kjenner vi ikke til andelen av pasienter i den polikliniske populasjonen som er diagnostisert med PTSD. Diagnosen blir ofte slått sammen med andre diagnoser innen F40-F48 Nevrotiske, belastningsrelaterte og somatoforme lidelser i Den internasjonale statistiske klassifikasjonen av sykdommer og beslektede helseproblemer (ICD-10; Verdens helseorganisasjon, 2019, s. 76). Aktivitetsdata for psykisk helsevern for voksne viser at F40-F48 var de mest brukte hovedtilstandskodene for polikliniske kontakter (25 %) (Helsedirektoratet, 2022).
Internasjonale retningslinjer viser til at det finnes flere kunnskapsbaserte behandlingsmetoder for PTSD (Bisson et al., 2019; NICE, 2018). Både internasjonale og norske studier viser imidlertid at de sjelden er en del av tilbudet i psykisk helsevern (Bækkelund et al., 2017; Finch et al., 2020; Rosen et al., 2016). I 2016 fikk derfor Nasjonalt kunnskapssenter om vold og traumatisk stress (NKVTS) i oppdrag å bistå i implementering av kunnskapsbaserte behandlinger for PTSD i psykisk helsevern for voksne (Bækkelund et al., 2017).
Nasjonal implementering av kunnskapsbasert PTSD-behandling i DPS
I tråd med oppdraget har NKVTS satt i gang et prosjekt innen psykisk helsevern, i første omgang allmennpsykiatriske poliklinikker på nasjonalt nivå. «Implementering av kunnskapsbasert traumebehandlingstilbud til voksne»-prosjektet (ITV-prosjektet) går ut på: 1) opplæring i utredning og diagnostisering av PTSD, 2) opplæring i kunnskapsbaserte behandlingsmetoder for PTSD og 3) implementeringsstøtte gjennom implementeringsstrategien Leadership and Organizational Change for Implementation (LOCI) (for mer informasjon om LOCI, se Egeland et al., 2022).
Ved oppstart av implementeringen får alle terapeutene i poliklinikkene opplæring i bruk av kartleggingsverktøyet Traume- og PTSD-screening (TRAPS) (Egeland et al., 2019). Vi anbefaler at alle pasienter kartlegges for vold og traumer i basisutredningen (Egeland & Bækkelund, 2021), i tråd med nasjonale pasientforløp for utredning og behandling i psykisk helsevern for voksne (Helsedirektoratet, 2018). Helsedirektoratet anbefaler bruk av kartleggingsverktøy for utredning av vold, overgrep og andre traumatiske erfaringer i basisutredningen.
Som del av implementeringsprosjektet får et utvalg av terapeutene i tillegg tilbud om opplæring i to kunnskapsbaserte behandlingsmetoder for PTSD: Eye Movement Desensitization and Reprocessing (EMDR) (Shapiro & Forrest, 2016) og kognitiv terapi for PTSD (CT-PTSD) (Ehlers & Clark, 2000). Terapeutene mottar tre dagers opplæring i behandlingsmetodene og ti timer veiledning i gruppe.
Poliklinikkene som deltar, får støtte fra NKVTS til implementeringsprosessen gjennom LOCI-strategien. LOCI består av fire komponenter: 1) opplæring av førstelinjeledere i implementeringsklima og -ledelse, 2) ukentlig veiledning over 12 måneder, 3) kvartalsvise organisatoriske strategimøter og 4) kvartalsvise 360°-kartlegginger av og tilbakemeldinger på implementeringsklima og ledelse fra ansatte og overordnet leder. Målet med LOCI er at ledere legger til rette for at behandlingsmetodene blir godt integrert i tjenestene, og at pasienter med PTSD systematisk blir fanget opp og får tilbud om metodene. Dette kan for eksempel gjøres ved at leder i en tidlig fase har større fokus på implementeringen, gir støtte til opplæring i behandlingsmetodene og anerkjenner viktigheten av å bruke dem. Disse strategiene støtter oppunder effektiv implementering (Ehrhart et al., 2014). NKVTS har en rådgivende rolle og gir aktiv opplæring og veiledning til ledere i psykisk helsevern. I tillegg veileder de ledere på ulike nivåer (poliklinikkledere, ledere for de distriktspsykiatriske sentrene [DPS] og eventuelle andre nøkkelpersoner). Målet er at ledere på tvers av nivåene enes om felles mål for implementeringen og jobber i samme retning for å nå dem (Aarons et al., 2014). Veilederne ved NKVTS har ikke mandat til å pålegge tjenestene konkrete endringer.
Resultatene fra den første nasjonale implementeringen i 2018–2020 viste at pasienter fikk statistisk signifikant færre symptomer på PTSD etter å ha gått i behandling hos terapeuter som hadde kompetanse på EMDR og CT-PTSD (Bækkelund et al., 2022; Egeland et al., 2022). Implementeringsstrategien LOCI virket lovende for å få til bedre strategisk implementeringsledelse og klima i poliklinikkene (Borge et al., 2022; Skar et al., 2022). Rapporterte utfordringer var stor utskiftning av ansatte og høye jobbkrav (Egeland et al., 2022). I tillegg hadde ikke tjenestene systemer for å innhente data om bruk av behandlingsmetodene, pasientutfall og pasienttilfredshet på en systematisk måte. Innhenting av slik data beskrives som en forutsetning for å drive kvalitetsforbedring i tjenestene (Riksrevisjonen, 2021).
Helse Nord-Trøndelags deltakelse i implementeringen
I 2020–2021 deltok allmennpoliklinikkene i Psykisk helsevern i Helse Nord-Trøndelag (HNT) i den nasjonale implementeringen. Psykisk helsevern i HNT består av Sykehuset Namsos og Sykehuset Levanger. Allmennpoliklinikkene er spredt på lokasjoner, med Kolvereid i nord, Namsos, Steinkjer, Levanger og Stjørdal i sør. Det er store forskjeller i størrelsen på allmennpoliklinikkene. Til sammen var det 527 ansatte fordelt på 430 årsverk, hvorav 62 årsverk jobbet i poliklinikkene. Her behandles omtrent 3000 pasienter årlig.
Før implementeringen var behandlingstilbudet for pasienter med PTSD i Helse Nord-Trøndelag lite systematisert og i varierende grad kunnskapsbasert. Selv om enkelte terapeuter kunne tilby kunnskapsbaserte metoder som EMDR, Narrativ Eksponeringsterapi og Prolonged Exposure, hadde få opplæring i disse. Terapeutene uttrykte også bekymring for å utløse kraftige reaksjoner hos pasienter ved å ta i bruk metodene. Hoveddelen av pasientene fikk stabiliserende behandling i form av gruppebehandling basert på manualen Tilbake til nåtid (Bækkelund et al., 2021; Holbæk, 2014). Mange pasienter formidlet positive opplevelser fra deltakelse i gruppebehandlingen. Samtidig var det en del som ikke opplevde reduksjon i PTSD-symptomer. Terapeutene uttrykte behov for å lære opp flere i kunnskapsbaserte behandlingsmetoder og i større grad spisse behandlingstilbudet til PTSD-pasienter. Poliklinikkene hadde også noe ulik praksis i kartlegging og diagnostisering av pasienter med PTSD. Ledelsen ønsket å jobbe systematisk med implementeringsstrategien og at det skulle være mulig å bruke den ved implementering også av andre metoder.
I løpet av implementeringen i HNT mottok alle terapeutene opplæring i kartleggingsverktøyet TRAPS. I tillegg mottok totalt 23 terapeuter opplæring i enten EMDR eller CT-PTSD. Kursene ble organisert av NKVTS. EMDR Norge stod for undervisningen og veiledningen i EMDR og Norsk forening for kognitiv atferdsterapi for CT-PTSD. Lederne for allmennpoliklinikkene fikk tett oppfølging gjennom implementeringsstrategien LOCI. Restriksjoner under covid-19 begrenset fysiske samlinger. Derfor ble LOCI, opplæring i TRAPS og CT-PTSD gjennomført digitalt. Opplæring i EMDR ble gjennomført ved fysisk samling.
I forkant av implementeringen i HNT bestod basisutredningen av anamnese, Mini-International Neuropsychiatric Interview (M.I.N.I.) (Sheehan et al., 1998), oversatt til norsk av Leiknes et al. (2005), The Patient Health Questionnaire (PHQ-9) (Kroenke et al., 2001) og Generalized anxiety disorder (GAD-7) (Spitzer et al., 2006). Resultatene ble vurdert i forhold til kriteriene for PTSD i ICD-10. Et problem med PTSD-modulen i M.I.N.I. er at den har kun ett spørsmål knyttet til traumeerfaringer. Spørsmålet er formulert på en måte som gjør at andre type erfaringer som kan være traumatiserende, ikke fanges opp (som alvorlig mobbing eller psykisk vold) (Egeland & Bækkelund, 2021).
Underveis i implementeringen uttrykte flere av terapeutene i poliklinikkene bekymring for ulike ting som kunne være hemmende for implementering av systematisk traumekartlegging og behandlingsmetodene. Blant annet var de bekymret for at det å ta inn TRAPS i basisutredningen kunne føre til at PTSD ble «den nye trenddiagnosen» og til en overdiagnostisering. Forskning viser imidlertid en tendens til det motsatte problemet: at PTSD-diagnosen ikke oppdages i tide (Gagnon-Sanschagrin et al., 2022; Tully et al., 2021).
Målet med nåværende studie var følgende:
Å beskrive erfaringer med den systematiske implementeringen i Helse Nord-Trøndelag.
Å undersøke hvor stor andel pasienter i Helse Nord-Trøndelag som fikk en PTSD-diagnose før, underveis og etter implementeringsfasen.
Å undersøke hvor stor andel av alle pasientkonsultasjoner som ble gitt til pasienter med PTSD som hoveddiagnose før, underveis og etter implementeringen, samt antall konsultasjoner per pasient.
Metode
For å beskrive erfaringer fra implementeringen ble lederne ved de fire allmennpoliklinikkene ved de tre DPS-ene Stjørdal, Levanger og Namsos kontaktet i 2022 og invitert til å delta i å skrive nåværende artikkel sammen med NKVTS. Dette skulle gjøres sammen med forfatterne NP og KME. Under implementeringsperioden (2020–2021) deltok de samme lederne i LOCI implementeringsstrategi og fikk veiledning av NP. Lederne, som hadde månedlige møter med hverandre, bestemte at LIR skulle representere HNT i artikkelskrivingen. LIR og NP skrev ned subjektive erfaringer og utvekslet disse med hverandre i perioden 2022–2024 gjennom telefon og e-post. De drøftet erfaringene gjentatte ganger seg imellom, blant annet ved å stille hverandre spørsmål, undersøke erfaringene med andre kolleger og gå gjennom dokumenter fra implementeringsperioden, som organisatoriske strategiplaner og veiledningsnotater. I denne studien er det i hovedsak erfaringer fra LIR (som representerer HNT), og ikke implementeringsveilederne, som er skildret.
For å undersøke andel pasienter med PTSD-diagnose, andel konsultasjoner gitt til pasienter med PTSD, og antall konsultasjoner per pasient innhentet vi virksomhetsdata/styringsdata fra de fire allmennpoliklinikkene i HNT. Data inkluderte: a) andel pasienter med PTSD som hoveddiagnose, b) andel konsultasjoner for pasienter med PTSD som hoveddiagnose og c) antall konsultasjoner per pasient diagnostisert med PTSD som hoveddiagnose. All dataen gjaldt for årene før, underveis og etter implementeringsperioden (2017–2023). Konsultasjonstallene gjelder PTSD som hoveddiagnose, det vil si at innholdet i konsultasjonene er tilknyttet hoveddiagnosen. Våre data var hentet fra kun fire allmenpoliklinikker. De var derfor ikke egnet for å teste om en eventuell endring, for eksempel over tid, var statistisk signifikant. Data presenteres derfor deskriptivt.
Etiske vurderinger
Innhenting og bruk av virksomhetsdata ble godkjent av Data Access Committee ved Helse Nord-Trøndelag. Det ble i tillegg foretatt en personvernvurdering ved NKVTS. Data inkluderte ikke personsensitive opplysninger.
Resultater
Erfaringer fra implementeringen i Helse Nord-Trøndelag
Gjennom implementeringsstrategien LOCI ble lederne i Helse Nord-Trøndelag (HNT) fulgt tett opp og veiledet på hvordan de kunne legge til rette for at behandlingsmetodene ble godt integrert i tjenestene. Hvordan tilretteleggingen skulle gjennomføres i praksis på klinikkene, var opp til hver enkelt leder og varierte derfor noe.
Poliklinikklederne etablerte tidlig i implementeringsfasen digitale samhandlingsmøter annenhver uke. Formålet var å dele erfaringer de gjorde seg underveis, samt å løse utfordringer i fellesskap. En av utfordringene som ble drøftet, var hvordan man skulle sikre at alle pasienter i HNT får tilbud om kunnskapsbaserte behandlingsmetoder. I dette øyemed ble det tilbudt behandling med EMDR og CT-PTSD på tvers av poliklinikkene. Det vil si at en pasient ved en poliklinikk med lite kapasitet kunne få tilbud om PTSD-behandling ved en av de andre poliklinikkene med mer kapasitet. På grunn av lang reisevei benyttet pasientene sjelden denne muligheten. Som et alternativ ble pasientene tilbudt behandling gitt digitalt, men mange ønsket fysisk oppmøte. En annen utfordring som ble drøftet, var hvordan å trygge terapeutene på å bruke EMDR-metoden i møte med pasienter med mer komplekse traumehistorier. Behovet ble presentert for overordnet ledelse, hvilket førte til felles opplæring av EMDR-terapeuter i EMDR trinn II.
Lederne valgte å involvere alle terapeutene i implementeringen, uavhengig av om de skulle få opplæring i EMDR/CT-PTSD eller ikke. Alle terapeutene fikk opplæring i kartlegging og diagnostisering av PTSD i regi av NKVTS. I tillegg innførte poliklinikkene kartleggingsverktøyet TRAPS i kursportalen, hvor alle terapeuter jevnlig kunne få frisket opp kunnskapen.
På den ene poliklinikken fikk nyansatte tilrettelagt tid og et krav om å lære seg TRAPS. Dette ble fulgt opp gjennom en fadderordning med opplæring, samt gjennom veiledning for leger og psykologer. På den samme klinikken ble Terapeutene som fikk opplæring i EMDR/CT-PTSD, ble også tildelt ekstra tid til pasientbehandling. I praksis ble det satt av 90 minutter til hver behandlingstime. Det medførte at andre terapeuter måtte ta et større volum behandlingstimer à 45 minutter. Denne omfordelingen av pasienter ble drøftet jevnlig i behandlingsmøter for å sikre at alle pasientene fikk forsvarlig behandling, og at pasienter med PTSD ble gitt til behandlere med kompetanse i PTSD-behandlingsmetodene. I tillegg var det bevissthet rundt å nedprioritere andre oppgaver som ikke var nødvendige, samt effektivisere behandlingskalendere gjennom struktur. Leder fikk ikke tilbakemelding fra de ansatte om at de opplevde en skjevfordeling i arbeidsmengde.
Etter opplæring i behandlingsmetodene EMDR og CT-PTSD fikk terapeutene ti timer veiledning med eksterne veiledere. Allmennpoliklinikkene opprettet i tillegg ukentlige kollegabaserte veiledningsgrupper på tvers av klinikkene. På grunn av lang reisevei mellom klinikkene ble veiledningene gjennomført online. Formålet var å sikre etterlevelse av metodene, dele erfaringer og drøfte utfordrende problemstillinger anonymt. Flere terapeuter ga tilbakemelding til lederne om at de opplevde det som engasjerende og positivt å delta i veiledningsgruppene. Nyansatte med PTSD-kompetanse ble inkludert i veiledningsgruppen og fikk prioritert tid i kalenderen til dette. I tillegg valgte HNT å utdanne en egen CT-PTSD-veileder, da de ansatte uttrykte et behov for dette underveis i implementeringen. Den ene allmennpoliklinikken opprettet i tillegg et eget fagforum. I dette forumet kunne alle i DPS melde inn komplekse traumesaker for anonym drøfting.
Lederne hadde samlet sett gode erfaringer med implementeringsarbeidet. De fikk også positive tilbakemeldinger fra terapeutene. Terapeutene opplevde at behandlingstilbudet til pasientene med PTSD-diagnose ble mer spisset og kunnskapsbasert, og at de hadde gode verktøy for å behandle pasientene. På den ene poliklinikken ble betydningen av å involvere alle ansatte i implementeringen oppfattet som avgjørende for arbeid mot et felles mål for implementeringen og for å få behandlingslogistikken til å gå opp.
Lederne i HNT opplevde støtten fra NKVTS-veilederne underveis i implementeringsprosessen som avgjørende for å kunne endre praksisen med utredning og behandling av PTSD. De erfarte at implementering av kunnskapsbasert behandling var langt mer enn å sende ansatte på kurs i behandlingsmetoder. Å involvere alle ansatte og å legge til rette for opplæring, utøvelse og veiledning for å vedlikeholde behandlingsmetodene var noen av suksessfaktorene. Ved allmennpoliklinikkene med høyere utskiftning av personale ble det derimot en utfordring å sikre nok terapeuter med kompetanse i behandlingsmetodene.
Andel pasienter i Helse Nord-Trøndelag med PTSD-diagnose
Andel pasienter med hoveddiagnose PTSD var 8 % før implementeringen (i 2017–2019) versus 10 % etter implementeringen (i 2023) fordelt på de fire allmennpoliklinikkene i Helse Nord-Trøndelag. Underveis i implementeringen, i 2020 og 2021, var denne andelen på respektive 11 % og 12 % (figur 1).
Figur 1
Andel pasienter med PTSD som hoveddiagnose i allmennpoliklinikker i Helse Nord-Trøndelag
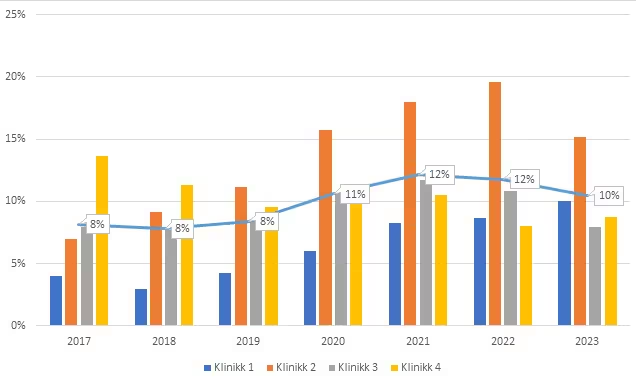
Merknad. Blå strek tilsvarer gjennomsnittet av alle fire poliklinikkene.
Andel og antall konsultasjoner for pasienter med PTSD-diagnose
Av det totale antall konsultasjoner ved de fire poliklinikkene var andelen som ble gitt til pasienter med hoveddiagnose PTSD i gjennomsnitt 10 % før implementeringen (i 2017–2019) versus 12 % etter implementeringen (i 2023). Underveis i implementeringen, i 2020 og 2021, var denne andelen på respektive 12 % og 13 % (figur 2).
Figur 2
Andel konsultasjoner for pasienter med PTDS som hoveddiagnose
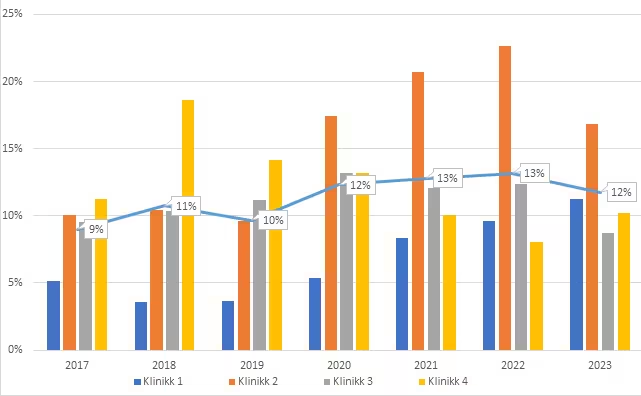
Merknad. Blå strek tilsvarer gjennomsnittet av alle fire poliklinikkene.
Gjennomsnittlig antall konsultasjoner per pasient med PTSD som hoveddiagnose var omtrent tolv før implementeringen, i 2017. Etter implementeringen, i 2023, var antallet omtrent ti. I gjennomsnitt var det altså to færre konsultasjoner per pasient etter implementeringsperioden sammenlignet med før (figur 3).
Figur 3
Antall konsultasjoner per pasient med PTSD som hoveddiagnose
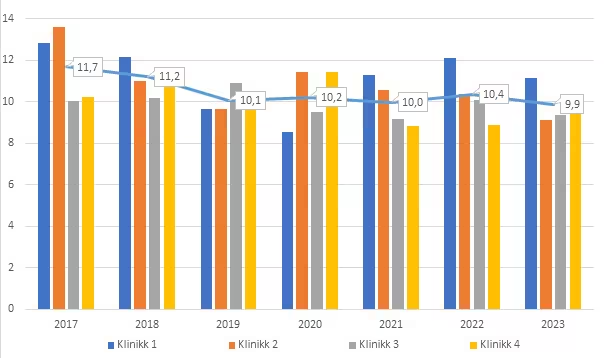
Merknad. Blå strek tilsvarer gjennomsnittet av alle fire poliklinikkene.
Diskusjon
Erfaringene med systematisk implementering i Helse Nord-Trøndelag (HNT) var samlet sett positive. HNT opprettet samhandlingsmøter for lederne på tvers av poliklinikkene, hvilket bidro til felles implementeringsmål og problemløsning. Veiledning fra NKVTS ble oppfattet som en god støtte i implementeringsprosessen. Erfaringene samsvarer med en tidligere studie (Borge et al., 2022). Den fant at samarbeid mellom ledere på tvers av klinikker samt støtte fra NKVTS, ble løftet frem som viktige suksessfaktorer. HNT organiserte også fagforum og kollegaveiledning på tvers av allmennseksjonene. Dette gjorde terapeutene mer engasjerte i behandlingsmetodene. Slike tilrettelegginger i terapeutenes arbeidshverdag bidrar til bedre læring og bruk av behandlingsmetodene (Egeland et al., 2022).
HNT innførte systematisk kartlegging med TRAPS på alle pasienter i basisutredningen. Dette kan ha bidratt til at andelen av pasienter med PTSD-diagnose var på 12–13 % under implementeringsperioden (2020–2021) sammenlignet med perioden før (8 %) og etter (10 %). Før implementeringen var basiskartleggingen av traumehendelser basert på anamnese og M.I.N.I. Disse verktøyene gir ikke en grundig nok kartlegging av potensielt traumatiserende hendelser (Egeland & Bækkelund, 2021). Dermed ble trolig færre pasienter med PTSD fanget opp da som i perioden etter at TRAPS ble tatt i bruk. Det at andel pasienter med PTSD-diagnose gikk noe opp i den aktive implementeringsfasen, og deretter noe ned i etterkant, kan tolkes positivt, forutsatt at den systematiske kartleggingen med TRAPS fortsatte. Ved å ta i bruk TRAPS kan diagnostiseringen av PTSD ha blitt mer nøyaktig, for eksempel ved å bedre skille PTSD fra andre traumerelaterte vansker. Lederne erfarte også at den systematiske implementeringen av TRAPS hjalp dem å lage utredningsrutiner som resulterte i mer nøyaktig fordeling av pasienter. Når det er sagt, skal kartleggingsverktøy alltid brukes sammen med andre opplysninger i en større helhetsvurdering. Målet er mest mulig nøyaktig diagnostisering, slik at pasientene får riktig behandling for vanskene sine.
Selv om det ble innført systematisk kartlegging, kan hvor stor andel av pasientene som ble diagnostisert med PTSD også ha hatt sammenheng med andre faktorer. Aktivitetsdata fra Helsedirektoratet (2022) viser en økning på 5 % i polikliniske kontakter under covid-pandemien i Helse Midt-Norge, parallelt med implementeringen. Vi vet også at det var en økning av vold i nære relasjoner under covid (Nesset et al., 2021), noe som kan ha bidratt til en økning i PTSD.
Siden vi kun har virksomhetstall fra fire allmennpoliklinikker, er datamaterialet for lite til å undersøke om det har vært statistisk signifikant økning i diagnoser eller forskjeller mellom poliklinikkene. Ettersom det heller ikke finnes sammenlignbare tall på hvor mange pasienter i en klinisk populasjon som har PTSD, kan vi ikke konkludere med om det kan ha vært en over- eller underdiagnostisering i vår studie. Derfor kan vi verken bekrefte eller avkrefte ansattes bekymringer om hvorvidt PTSD ble en «trenddiagnose» ved innføring av TRAPS.
Datamaterialet kan likevel ha stor klinisk nytteverdi for helseforetaket og poliklinikkene når det gjelder å følge med på om andelen pasienter diagnostisert med PTSD endrer seg. Det er for eksempel interessant at andelen kan ha gått ned etter den aktive implementeringsperioden. Poliklinikker som gjennomfører lignende implementering, bør undersøke om det samme skjer hos dem. Det bør også vurderes om dette har sammenheng med endringer i rutiner for utredning (pasientene fanges ikke godt nok opp), utskiftning i ledelse og ansatte (færre terapeuter med spesifikk kompetanse) eller endringer i pasientpopulasjon (færre pasienter med PTSD-diagnose).
Andel konsultasjoner som ble gitt til pasienter diagnostisert med PTSD, var 12–13 % i implementeringsperioden og 12 % i etterkant. Til sammenligning var denne andelen på 10 % i forkant av implementeringen. Forskjellen i andel konsultasjoner kan ha sammenheng med at flere pasienter fikk en PTSD-diagnose i implementeringsfasen. I poliklinikkene som hadde høy utskiftning av terapeuter, ble det krevende å tilby EMDR og CT-PTSD til alle pasienter med PTSD-diagnose. Høy utskiftning i personalet kan påvirke både utredningsrutiner, bruk av kartleggingsverktøy og behandlingstilbudet. Utskifting trekkes frem som en av de store truslene for å kunne opprettholde behandlingstilbudet (Egeland et al., 2022).
Selv om det kan se ut som at flere ble diagnostisert med PTSD i implementeringsperioden, økte ikke antall konsultasjoner per pasient. Tallene er imidlertid for små til å konkludere med at bruk av kunnskapsbaserte behandlingsmetoder bidro til at antallet konsultasjoner per pasient ble statistisk signifikant redusert som følge av implementeringen. Det foreligger heller ikke et system for å registrere hvilke behandlingsmetoder som faktisk brukes i behandling. Innholdet i konsultasjonene er derfor ukjent. Hvor mange konsultasjoner et pasientforløp består av, bør også sees opp mot om pasientene opplever bedring (bedringsutfall) for å vurdere om dette er en positiv utvikling i ressursbruk (Egeland et al., 2022; Riksrevisjonen, 2021). Samlet sett er det krevende for helseforetakene å følge med på om bruk av kunnskapsbaserte behandlingsmetoder økte på grunn av implementeringen, om disse metodene opprettholdes i tjenestene, og hvordan bruken eventuelt påvirker behandlingsutfall.
Svakheter med studien
Utvalget av allmennpoliklinikker i studien er lite og representerer kun ett helseforetak. Virksomhetsdata gir ikke godt nok grunnlag til å gjennomføre statistiske analyser for å undersøke endring over tid. Dermed kan vi heller ikke trekke slutninger om det var statistisk signifikante endringer i behandlingstilbudet før og etter implementeringen. Vi hentet ledernes erfaringer fra kun en av de fire allmennpoliklinikklederne som da representere HNT. Erfaringene baserer seg på kontinuerlige samhandlingsmøter mellom de fire klinikklederne gjennom hele implementeringsperioden, samt dialog og erfaringsutveksling underveis i skriveprosessen. Det er likevel en risiko for at viktige perspektiver fra de andre klinikkene ikke ble belyst.
Implikasjoner
Erfaringene fra HNT gir et praktisk eksempel på implementering av kunnskapsbasert behandling av PTSD. De kan brukes som inspirasjon for fremtidige implementeringer, både i andre deler av helsevesenet og andre kunnskapsbaserte praksiser. Til tross for begrensninger i datamaterialet kan virksomhetsdata ha stor klinisk nytteverdi for helseforetaket og poliklinikkene i arbeid med kvalitetsforbedring. Studien bidrar videre til å gi et datagrunnlag for andel av pasienter med PTSD-diagnose i psykisk helsevern for voksne i et av Norges helseforetak. Fremtidige studier bør undersøke denne andelen på nasjonalt nivå, samt endringer over tid. Vi anbefaler også helseforetak å legge til rette for å undersøke hvilke og hvor mye ulike behandlingsmetoder blir brukt, om pasientens symptomer blir bedre som følge av behandlingsmetodene, samt behandlingslengde. Slik informasjon kan være nyttig for å vurdere kostnadseffektivitet i tjenestene og for å sikre at tjenestene tilbyr god og effektiv behandling til pasientene.
Referanser
Aarons, G. A., Ehrhart, M. G., Farahnak, L. R. & Sklar, M. (2014). Aligning leadership across systems and organizations to develop a strategic climate for evidence-based practice implementation. Annual Review of Public Health, 35, 255–274. https://doi.org/10.1146/annurev-publhealth-032013-182447
Bisson, J. I., Berliner, L., Cloitre, M., Forbes, D., Jensen, T. K., Lewis, C., Monson, C. M., Olff, M., Pilling, S., Riggs, D. S., Roberts, N. P. & Shapiro, F. (2019). The International Society for Traumatic Stress Studies New Guidelines for the Prevention and Treatment of Posttraumatic Stress Disorder: Methodology and Development Process. Journal of Traumatic Stress, 32(4), 475–483. https://doi.org/10.1002/jts.22421
Borge, R. H., Egeland, K. M., Aarons, G. A., Ehrhart, M. G., Sklar, M. & Skar, A.-M. S. (2022). «Change Doesn’t Happen by Itself»: A Thematic Analysis of First-Level Leaders’ Experiences Participating in the Leadership and Organizational Change for Implementation (LOCI) Strategy. Administration and Policy in Mental Health and Mental Health Services Research, 49(5), 785–797. https://doi.org/10.1007/s10488-022-01199-x
Bothe, T., Jacob, J., Kröger, C. & Walker, J. (2020). How expensive are post-traumatic stress disorders? Estimating incremental health care and economic costs on anonymised claims data. The European Journal of Health Economics, 21, 917–930. https://doi.org/10.1007/s10198-020-01184-x
Bækkelund, H., Bergerud-Wichstrøm, M., Mørck, A., Endsjø, M. & Aareskjold, J. (2017). Implementering av kunnskapsbasert behandling av PTSD hos voksne i klinikk. Oppsummering av pilotprosjekt (Notat 1/2022). Nasjonalt kunnskapssenter om vold og traumatisk stress. https://www.nkvts.no/content/uploads/2017/10/Notat_Implementering-av-kunnskapsbasert-behandling.pdf
Bækkelund, H., Endsjø, M., Peters, N., Babaii, A. & Egeland, K. (2022). Implementation of evidence-based treatment for PTSD in Norway: Clinical outcomes and impact of probable complex PTSD. European Journal of Psychotraumatology, 13(2). https://doi.org/10.1080/20008066.2022.2116827
Bækkelund, H., Karlsrud, I., Hoffart, A. & Arnevik, E. A. (2021). Stabilizing group treatment for childhood-abuse related PTSD: a randomized controlled trial. European Journal of Psychotraumatology, 12(1), 1859079. https://doi.org/10.1080/20008198.2020.1859079
Egeland, K. & Bækkelund, H. (2021, 10. juni). Hvorfor bør alle pasienter i DPS kartlegges for traumer? Nasjonalt kunnskapssenter om vold og traumatisk stress. https://www.nkvts.no/aktuelt/hvorfor-bor-alle-pasienter-i-dps-kartlegges-for-traumer/#:~:text=%C3%85%20sp%C3%B8rre%20direkte%20om%20traumene,men%20som%20ikke%20har%20PTSD.
Egeland, K., Endsjø, M., Laukvik, E. H., Peters, N., Babaii, A. & Bækkelund, H. (2019). Nytt kartleggingsverktøy for traumer. Tidsskrift for Den norske legeforening, 139(7). https://doi.org/10.4045/tidsskr.19.0161
Egeland, K., Skar, A. M. S., Babaii, A., Borge, R. H., Braathu, N., Bækkelund, H., Endsjø, M., Granly, L., Hansen, K. S., Husebø, G. K. & Peters, N. (2022). Implementering av traumebehandling i spesialisthelsetjenesten: En nasjonal implementering av behandling av posttraumatisk stresslidelse (PTSD) for barn og voksne (Rapport 1/2022). Nasjonalt kunnskapssenter om vold og traumatisk stress. www.nkvts.no/content/uploads/2022/06/NKVTS_Rapport_1-22_LOCI_Implementering.pdf
Ehlers, A. & Clark, D. M. (2000). A cognitive model of posttraumatic stress disorder. Behaviour Research and Therapy, 38(4), 319–345. https://doi.org/10.1016/s0005-7967(99)00123-0
Ehrhart, M., Aarons, G. A. & Farahnak, L. R. (2014). Assessing the organizational context for EBP implementation: The development and validity testing of the Implementation Climate Scale (ICS). Implementation Science, 9, 157. https://doi.org/10.1186/s13012-014-0157-1
Finch, J., Ford, C., Grainger, L. & Meiser-Stedman, R. (2020). A systematic review of the clinician related barriers and facilitators to the use of evidence-informed interventions for post traumatic stress. Journal of Affective Disorders, 263, 175–186. https://doi.org/10.1016/j.jad.2019.11.143
Gagnon-Sanschagrin, P., Schein, J., Urganus, A., Serra, E., Liang, Y., Musingarimi, P., Cloutier, M., Guérin, A. & Davis, L. L. (2022). Identifying individuals with undiagnosed post-traumatic stress disorder in a large United States civilian population – a machine learning approach. BMC Psychiatry, 22(1), 630. https://doi.org/10.1186/s12888-022-04267-6
Helsedirektoratet. (2015). Prioriteringsveileder – psykisk helsevern for voksne. https://www.helsedirektoratet.no/veiledere/prioriteringsveiledere/psykisk-helsevern-for-voksne
Helsedirektoratet. (2018). Nasjonalt pasientforløp for utredning og behandling i psykisk helsevern, voksne. https://www.helsedirektoratet.no/nasjonale-forlop/psykiske-lidelser-voksne
Helsedirektoratet. (2022). Aktivitetsdata for psykisk helsevern for voksne og tverrfaglig spesialisert rusbehandling 2021. https://www.fhi.no/contentassets/17839cfed7ff4d899add2bf4ad71442f/aktivitet-i-psykisk-helsevern-for-voksne-og-tverrfaglig-spesialisert-rusbehandling-2021.pdf
Holbæk, I. (2014). Tilbake til nåtid: En manual for håndtering av traumereaksjoner (2. utg.). Modum Bad – Gordon Johnsens Stiftelse, Samlivssenteret.
Kroenke, K., Spitzer, R. L. & Williams, J. B. (2001). The PHQ-9: validity of a brief depression severity measure. Journal of General Internal Medicine, 16(9), 606–613. https://doi.org/10.1046/j.1525-1497.2001.016009606.x
Lassemo, E., Sandanger, I., Nygård, J. F. & Sørgaard, K. W. (2017). The epidemiology of post-traumatic stress disorder in Norway: Trauma characteristics and pre-existing psychiatric disorders. Social Psychiatry and Psychiatric Epidemiology, 52(1), 11–19. https://doi.org/10.1007/s00127-016-1295-3
Leiknes, K. A., Malt, U., Malt, E. A. & Leganger, S. (2005). Mini internasjonalt neuropsykiatrisk intervju. Norsk versjon 5.0.0. DSM-IV. Universitetet i Oslo. https://www.uio.no/studier/emner/sv/psykologi/PSYC4300/v19/pensumliste/mini-plussnor2005-1-1.pdf
National Institute for Health and Care Excellence. (2018). Post-traumatic stress disorder (NICE guideline NG116). https://www.nice.org.uk/guidance/ng116
Nesset, M. B., Gudde, C. B., Mentzoni, G. E. & Palmstierna, T. (2021). Intimate partner violence during COVID-19 lockdown in Norway: The increase of police reports. BMC Public Health, 21(1), 2292. https://doi.org/10.1186/s12889-021-12408-x
Riksrevisjonen. (2021). Riksrevisjonens undersøkelse av psykiske helsetjenester (Dokument 3:13). https://www.riksrevisjonen.no/globalassets/rapporter/no-2020-2021/psykiske-helsetjenester.pdf
Rosen, C. S., Matthieu, M. M., Wiltsey Stirman, S., Cook, J. M., Landes, S., Bernardy, N. C., Chard, K. M., Crowley, J., Eftekhari, A., Finley, E. P., Hamblen, J. L., Harik, J. M., Kehle-Forbes, S. M., Meis, L. A., Osei-Bonsu, P. E., Rodriguez, A. L., Ruggiero, K. J., Ruzek, J. I., Smith, B. N., Trent, L. & Watts, B. V. (2016). A Review of Studies on the System-Wide Implementation of Evidence-Based Psychotherapies for Posttraumatic Stress Disorder in the Veterans Health Administration. Administration and Policy in Mental Health Services Reserach, 43(6), 957–977. https://doi.org/10.1007/s10488-016-0755-0
Shapiro, F. & Forrest, M. S. (2016). EMDR: The breakthrough therapy for overcoming anxiety, stress, and trauma (Updated edition). Basic Books.
Sheehan, D. V., Lecrubier, Y., Sheehan, K. H., Amorim, P., Janavs, J., Weiller, E., Hergueta, T., Baker, R. & Dunbar, G. C. (1998). The Mini-International Neuropsychiatric Interview (M.I.N.I.): The development and validation of a structured diagnostic psychiatric interview for DSM-IV and ICD-10. The Journal of Clinical Psychiatry, 59(Suppl. 20), 22–57.
Skar, A.-M. S., Braathu, N., Peters, N., Bækkelund, H., Endsjø, M., Babaii, A., Borge, R. H., Wentzel-Larsen, T., Ehrhart, M., Sklar, M., Brown, C. H., Aarons, G. & Egeland, K. M. (2022). A stepped-wedge randomized trial investigating the effect of the Leadership and Organizational Change for Implementation (LOCI) intervention on implementation and transformational leadership, and implementation climate. BMC Health Services Research, 22(298), 1-15. https://doi.org/10.1186/s12913-022-07539-9
Spitzer, R. L., Kroenke, K., Williams, J. B. & Lowe, B. (2006). A brief measure for assessing generalized anxiety disorder: the GAD-7. Archives of Internal Medicine, 166(10), 1092–1097. https://doi.org/10.1001/archinte.166.10.1092
Tully, J., Bhugra, D., Lewis, S. J., Drennan, G. & Markham, S. (2021). Is PTSD overdiagnosed? BMJ, 372, n787. https://doi.org/10.1136/bmj.n78
Verdens helseorganisasjon. (2019). ICD-10: Psykiske lidelser og atferdsforstyrrelser: kliniske beskrivelser og diagnostiske retningslinjer (Blåboka). Direktoratet for e-helse. https://www.ehelse.no/standardisering/standarder/icd-10-psykiske-lidelser-og-atferdsforstyrrelse-kliniske-beskrivelser-og-diagnostiske-retningslinjer-blaboka
