Søvnvansker blant barn og unge i habiliteringstjenesten
Silja Torvik Griffiths, Siril Straume Storemark & Sonja Helgesen Ofte
-
Silja Torvik Griffiths
Habiliteringstjenesten for barn og unge, Barne- og ungdomsklinikken, Haukeland universitetssjukehus
silja.torvik.griffiths@helse-bergen.no
-
Siril Straume Storemark
Habiliteringstjenesten for barn og unge, Barne- og ungdomsklinikken, Haukeland universitetssjukehus
-
Sonja Helgesen Ofte
Habiliteringstjenesten for barn og unge, Barne- og ungdomsklinikken, Haukeland universitetssjukehus
Introduksjon: Søvnvansker er et vanlig og ofte omfattende problem med stor betydning i hverdagslivet, og barn og unge med nevroutviklingsforstyrrelser (NDD) har økt risiko for søvnrelaterte vansker. Formålet med studien var å kartlegge forekomsten av ulike typer søvnvansker blant barn og unge habiliteringspasienter, og å undersøke behovet for økt fokus på søvnvansker. Metode: Barn og unge fra 0 til 18 år / foresatte med poliklinisk time ved habiliteringstjenesten ble invitert til å fylle ut et spørreskjema om søvn. Diagnosegrupper omfattet cerebral parese, syndromer/genetiske tilstander, forsinket psykomotorisk utvikling, psykisk utviklingshemming, muskelsykdommer og andre. Resultater: Nittitre pasienter deltok. Førti ble angitt å ha søvnvansker, 47 ikke søvnvansker og seks usikre. Innsovningsvansker og hyppige oppvåkninger på natt var de vanligste søvnvanskene. Flertallet hadde fått råd om søvn og mente at søvn var viktig for helsen, men ikke alle var blitt spurt. Fortolking: Studien gir en deskriptiv oversikt over søvnvansker hos barn og unge med NDD, og viser at søvnvansker er utbredt i denne gruppen. Fokus på søvnvaner hos barn og unge i habiliteringen bør derfor prioriteres.
Nøkkelord: søvnvansker, nevroutviklingsforstyrrelser, habilitering, barn og unge
Sleep problems in children and adolescents in the habilitation service
Background: Children with neurodevelopmental disabilities (NDD) have an increased risk of sleep problems that can negatively affect development and life quality for the whole family. The aim of this study was to investigate the prevalence and types of sleep-related problems among children and adolescents with NDDs, and whether these were adequately addressed. Methods: Outpatients aged from 0 to 18 years or their caregivers attending clinical appointments at a habilitation ward were invited to complete a questionnaire regarding sleep problems. Diagnostic groups among the respondents included cerebral palsy, syndromes/genetic conditions, delayed psychomotor development, intellectual disability, myopathies and others. Results: Ninety-three patients participated. Forty respondents reported having sleep problems, 47 reported no sleep problems and six were uncertain. Difficulties in falling asleep and frequent sleep disturbances were the most common sleep problems reported. The majority of respondents had received advice regarding sleep and considered sleep as important to health, but not all of them had been asked. Conclusion: This study provides an overview of sleep problems in children with NDDs, confirms a high prevalence in this group, and indicates the need for continued focus.
Keywords: sleep problems, neurodevelopmental disorders, habilitation, children and adolescents
Adekvat søvn er en forutsetning for god kognitiv utvikling og fysisk og psykisk helse hos både barn og voksne, men det er først de senere årene at søvnens betydning har fått større oppmerksomhet internasjonalt (Carter et al., 2014; Gruber et al., 2014; Mindell et al., 2006). Det er derfor urovekkende at svært mange barn og unge strever med søvn: en av fem fireåringer rapporteres å ha søvnvansker, 84 % av ungdommer får mindre søvn enn anbefalt, og prevalensen av søvnvansker hos den generelle barnepopulasjonen angis i noen studier fra 9 og helt opp til 50 % (Carter et al., 2014; Hysing et al., 2009; Saxvig et al., 2021; Steinsbekk et al., 2013). God søvn er kjennetegnet ved god søvnkvalitet, adekvat søvnlengde, normal døgnrytme og fravær av søvnsykdommer, mens mangel på søvn kan ha negativ påvirkning på kognitiv fungering, konsentrasjon og adferd med mer (Hysing et al., 2016; Spruyt, 2019).
Omtrent to prosent av befolkningen lever med nevroutviklingsforstyrrelser (NDD), som er tilstander der psykomotorisk utvikling er forsinket eller avvikende fra tidlig alder. Studier har vist betydelig økt risiko for søvnvansker i denne gruppen sammenlignet med den generelle barnepopulasjonen (Angriman et al., 2015; Belli et al., 2022; Blackmer & Feinstein, 2016). Disse barna/ungdommene er spesielt utsatt for søvnvansker relatert til den bakenforliggende tilstanden. Dette kan skyldes smerter, anfall, medikamenter, lærevansker og redusert forståelse, medfødte eller ervervede endringer i hjernens struktur og funksjon, samt ulike bieffekter av medisinsk behandling (Hysing et al., 2016; Owens & Weiss, 2017). Dårlig søvn har negativ innvirkning på livskvalitet og fungering i hverdagen både for barnet/ungdommen og familien. Det øker sannsynligheten for fravær fra skole og jobb og er derfor et omfattende samfunnsproblem (Hysing et al., 2016; Lewandowski et al., 2011; Verschuren et al., 2017).
Habiliteringstjenesten for barn og unge (HABU) finnes ved en eller flere barneavdelinger i alle helseregioner i Norge. Her får pasienter under 18 år utredning og behandling knyttet til et bredt spekter av NDD, som cerebral parese, syndromer, muskelsykdommer, psykisk utviklingshemming og lignende. Kartlegging og videre kontroller for søvnvansker er ikke en del av standardoppfølgingen, og det er opp til hver enkelt behandler hvorvidt man tar opp dette temaet. Generelt blir det lagt vekt på oppfølging og tilrettelegging med tanke på å bedre pasientens og familiens livskvalitet og funksjon i hverdagen. Vi vet fortsatt ikke nok om betydningen av søvnvansker for fungering i hverdagslivet, eller om behovet for hjelp og råd i denne gruppen. I litteraturen er det imidlertid bred støtte for at flere personer med NDD opplever søvnvansker som påvirker livskvaliteten negativt (Angriman et al., 2015; Belli et al., 2022; Robinson-Shelton & Malow, 2016).
Formålet med studien var å kartlegge insidensen av søvnvansker blant pasienter tilknyttet HABU samt å kartlegge i hvilken grad pasienter og foresatte opplevde at helsepersonell har tilstrekkelig fokus på søvnvansker.
Materiale og metode
Målgruppe for studien var dagpasienter til tverrfaglige team, som inkluderte lege, ved Barne- og ungdomsklinikken på Haukeland universitetssjukehus fra september 2018 til september 2019. Lege forespurte pasienter/foresatte om å fylle ut et anonymt spørreskjema i etterkant av timen (se appendiks). Skriftlig samtykke til å innhente data ble gitt enten fra samtykkekompetente pasienter over 16 år eller foresatte. REK Vest godkjente studien (REK Vest 2018/582), der vilkårene var ikke å innhente informasjon om kjønn eller å tilkjennegi data fra små diagnosegrupper.
Spørreskjemaet ble utarbeidet av lege og psykolog ved HABU, og spørsmålene er basert på kjente søvnvansker hos barn og unge. Skjemaet besto av 11 spørsmål, som inkluderte deltagerens hoveddiagnose, tilstedeværelse av søvnvansker, type søvnvansker (innsovningsvansker, pustestopp på natt, tidlig oppvåkning, flere nattlige oppvåkninger, skriking/lyd/uro, nattlige epilepsianfall og annet), bruk av sovemedisin (ja/nei/type), hvorvidt de hadde blitt spurt om søvnvansker og eventuelt fått hjelp for dette, samt hvorvidt HABU burde ha større fokus på søvn. Deskriptive statistiske analyser ble utført i Microsoft Excel og SPSS 25.0, og tall angis i antall og prosent.
Resultater
Utvalget besto av 93 deltagere fra 0 til 18 år, med gjennomsnittsalder på 7 år og 9 måneder (standardavvik 5 år og 3 måneder). Fem deltagere oppga ikke alder. Fjorten deltagere i alderen 11 til 18 år fylte ut skjema selv eller sammen med foresatte, resterende skjema ble fylt ut av foresatte. Kun antall returnerte spørreskjema er registrert. Vi mangler data på antall forespurte som ikke ønsket deltagelse.
Femtien prosent av deltagerne anga ikke søvnvansker, 43 % bekreftet søvnvansker, og 8 % rapporterte at de var usikre (noen krysset av på flere). Til sammen 86 tilfeller av søvnvansker ble rapportert hos 46 deltagere. Noen hadde flere diagnoser (1–3), og enkelte hadde ulike typer søvnvansker (1–6). Tjueni prosent oppga snorking, 62 % at barnet ikke snorket, og 9 % visste ikke. Fordeling av type søvnvansker blant deltagerne er gjengitt i tabell 1.
Tabell 1
Prevalens av type rapporterte søvnvansker
Type søvnvanske rapportert |
Antall |
Prosent av rapporterte plager |
|---|---|---|
n |
% |
|
Innsovningsvansker |
21 |
26 |
Pustestopp på natt |
4 |
5 |
Tidlig oppvåkning |
12 |
15 |
Flere nattlige oppvåkninger |
24 |
29 |
Skriker/lyd/uro |
11 |
13 |
Nattlige epilepsianfall |
5 |
6 |
Annet / ikke spesifisert |
5 |
6 |
Note. Tabellen viser type søvnvansker i antall og prosent av totalt antall rapporterte søvnvansker, angitt av pasienter/foresatte ved HABU i perioden september 2018 til september 2019.
Den største pasientgruppen var cerebral parese (CP, n = 37.40 %), deretter syndromer / genetiske tilstander (n = 26.28 %), forsinket utvikling (n = 16.20 %), psykisk utviklingshemming (n = 11.12 %) og ‘annet’ inkludert muskelsykdommer for å avidentifisere en liten gruppe (n = 19.16 %), se figur 1 for grafisk fremstilling.
Figur 1
Forekomst av søvnvansker ved ulike diagnosegrupper
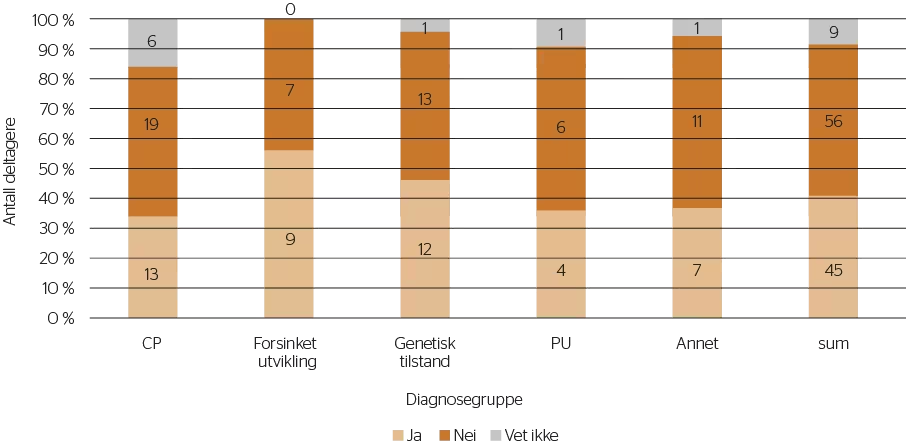
Note. Figur viser forekomst i prosent og antall (ja/nei/vet ikke) av søvnvansker i ulike diagnosegrupper og total(sum) forekomst hos deltagere fra HABU september 2018 til september 2019.
Syttini prosent av deltagerne oppga at de hadde blitt spurt om eventuelle søvnvansker i møte med HABU, 17 % ble ikke spurt, og 3 % var usikre. De fleste med søvnvansker hadde fått råd om søvn, men 39 % anga å ikke ha fått råd. Tjuefire pasienter ble allerede behandlet med sovemedisin (Melatonin, Vallergan, Apodorm eller annet). Hovedandelen (85 %) av deltagerne mente at søvn var viktig for helsen, og 63 % anga at det var tilstrekkelig fokus på søvn ved HABU, mens 31 % mente det ikke var stort nok fokus på søvn.
Diskusjon
Formålet for studien å skaffe en bedre oversikt over søvnvansker hos barn og unge som følges ved HABU. Det ble funnet at 43 % av pasientene (hvorav alle hadde en NDD-diagnose i varierende alvorlighetsgrad) opplevde søvnvansker. Dette ligger litt lavere enn tidligere publiserte studier, som angir en prevalens på nærmere 80–86 % hos barn med NDD (Blackmer & Feinstein, 2016; Robinson-Shelton & Malow, 2016). Hva som defineres som søvnvansker, vil alltid variere ut ifra hva man selv/foresatte anser som forventet med tanke på livssituasjon, og i denne studien var det ikke angitt spesifiserte kriterier. Dette ser vi også i forskjellige studier av barn i den generelle befolkningen, der prevalens kan variere fra 20 til 50 % (Carter et al., 2014; Hysing et al., 2009). En mulig forklaring er at familiene til barn og unge med NDD forventer å møte større vansker generelt i livet enn andre foresatte, og dermed kanskje ikke rapporterer like høy forekomst som foreldre av barn og unge i den generelle befolkningen. Undersøkelsen inkluderte ikke objektiv eller klinisk vurdering av søvnvanskene, og prevalensen baseres kun på egenrapporterte symptomer.
Studien indikerer at flere nattlige oppvåkninger var den mest fremtredende søvnvansken, mens innsovningsvansker, tidlig oppvåkning og gråt/uro på natt også var hyppige vansker. Dette er i overensstemmelse med andre studier, som viser økt forekomst av innsovningsvansker og vansker med å opprettholde søvn hos barn med kronisk sykdom (Hysing et al., 2009). Disse søvnvanskene kan ha sammenheng med økt prevalens av obstruktiv søvnapne, refluks, anfall, generell uro og smerter hos barn med NDD, som alle kan føre til redusert søvnkvalitet (Belli et al., 2022; Blackmer & Feinstein, 2016; Robinson-Shelton & Malow, 2016). I tillegg er det mulig at flere av deltagerne har utfordringer med å forstå og samarbeide om gode søvnrutiner. Dette kan være en tilleggsutfordring for foresatte med stor omsorgsbyrde, som ofte er tilfelle i disse familiene. Dette er en av grunnene til at flere internasjonale artikler om emnet anbefaler screening for søvnvansker, ikke bare for å ivareta barnet, men også familien (DelRosso et al., 2021). Med utgangspunkt i prevalensen og vår kliniske vurdering støtter vi at kartlegging av søvnvansker bør inkluderes hos barn med NDD, og vi mener en bør vurdere å innføre tiltaket ved HABU.
I flertallet av konsultasjonene ved HABU ble søvn tatt opp som tema. Samtidig mente mange at problematikken burde få større fokus, og flere ble ikke spurt om søvn. Svaret tyder på at HABU er bevisst på problemstillingen, men at søvnvansker kanskje ikke følges godt nok opp. Resultatene antas å være overførbare til de fleste habiliteringsavdelinger av tilsvarende størrelse både nasjonalt og internasjonalt. Hvorvidt man kan adressere denne utfordringen ved å endre rutiner, innføre screening for søvnvansker ved NDD og kurse ansatte, er noe man bør se nærmere på.
Vår studie gir et begrenset, men likevel viktig bidrag til å forstå utbredelsen av søvnvansker hos barn og unge med NDD. En svakhet ved studien er at vi ikke tar opp hvordan søvnvanskene påvirker hverdagslivet, som er et veldig viktig aspekt i habiliteringsoppfølgingen. En annen utfordring med undersøkelse av subjektive søvnvansker er at det er vanskelig å sammenligne med andre studier. Sammen med behovet for kvantitative mål, som hyppighet og varighet av oppvåkninger, mener vi det er behov for flere og større studier på søvnvansker hos barn og unge med NDD fra ulike geografiske områder.
Vår studie viser økt prevalens av søvnvansker i denne gruppen. Neste spørsmål blir da hvorvidt man skal fokusere mer på forebygging i denne populasjonen. Det finnes flere studier som viser effekt av informasjon, økt fokus på vanskene, råd om søvnhygiene og farmakoterapi (Bruni et al., 2019; Shatkin & Pando, 2015). Bruken av søvnmedikamenter synes å være relativt høy blant HABU-pasientene. Dette kan indikere at søvnvanskene i gruppen er større og mer kompliserte enn i resten av barnebefolkningen og ikke lar seg behandle med søvnhygieneråd alene. Barna vokser heller ikke alltid av seg søvnvanskene, men ser i en del tilfeller ut til å være preget av dem også i ungdoms- og voksenlivet (Sivertsen et al., 2009). Dette tilsier at det er behov for større fokus på søvnbehov og betydningen av søvnvansker blant disse barna (Spruyt, 2019; Verschuren et al., 2017), noe som også støttes av våre resultater.
Ytterligere studier med større populasjoner og validerte måleinstrumenter trengs i fremtiden. Resultatene understøtter hvor viktig det er å fokusere på søvn, da det er et hyppig og ifølge andre studier også langvarig problem hos denne pasientgruppen og deres familier. Habiliteringsavdelingene bør notere seg behovet og legge temaet inn i sine prosedyrer.
Konklusjon
Resultatene fra studien peker på en viktig, men sannsynligvis underrapportert trend med relativt høy utbredelse av søvnvansker blant barn og ungdommer med NDD ved HABU. Til tross for at flertallet av deltagerne som var berørt av problematikken, oppga at det allerede er et tema som tas opp på HABU, ønsket flere et enda større fokus på dette. Søvnvansker blant HABU-pasientene bør undersøkes nærmere som en del av rutinemessig klinisk oppfølging.
Appendiks
Referanser
Angriman, M., Caravale, B., Novelli, L., Ferri, R. & Bruni, O. (2015). Sleep in children with neurodevelopmental disabilities. Neuropediatrics, 46(3), 199–210. https://doi.org/10.1055/s-0035-1550151
Belli, A., Breda, M., Di Maggio, C., Esposito, D., Marcucci, L. & Bruni, O. (2022). Children with neurodevelopmental disorders: how do they sleep? Current Opinion in Psychiatry, 35(5), 345–351. https://doi.org/10.1097/YCO.0000000000000790
Blackmer, A.B. & Feinstein, J.A. (2016). Management of Sleep Disorders in Children With Neurodevelopmental Disorders: A Review. Pharmacotherapy, 36(1), 84–98. https://doi.org/10.1002/phar.1686
Bruni, O., Angriman, M., Melegari, M.G. & Ferri, R. (2019). Pharmacotherapeutic management of sleep disorders in children with neurodevelopmental disorders. Expert Opinion on Pharmacotherapy, 20(18), 2257–2271. https://doi.org/10.1080/14656566.2019.1674283
Carter, K.A., Hathaway, N.E. & Lettieri, C.F. (2014). Common sleep disorders in children. American Family Physician, 89(5), 368–377. https://www.ncbi.nlm.nih.gov/pubmed/24695508
DelRosso, L.M., Picchietti, D.L., Spruyt, K., Bruni, O., Garcia-Borreguero, D., Kotagal, S., Owens, J.A., Simakajornboon, N., Ferri, R. & International Restless Legs Syndrome Study, G. (2021). Restless sleep in children: A systematic review. Sleep Medicine Reviews, 56, 101406. https://doi.org/10.1016/j.smrv.2020.101406
Gruber, R., Carrey, N., Weiss, S.K., Frappier, J.Y., Rourke, L., Brouillette, R.T. & Wise, M.S. (2014). Position statement on pediatric sleep for psychiatrists. Journal of the Canadian Academy of Child and Adolescent Psychiatry, 23(3), 174–195. https://www.ncbi.nlm.nih.gov/pubmed/25320611
Hysing, M., Harvey, A.G., Linton, S.J., Askeland, K.G. & Sivertsen, B. (2016). Sleep and academic performance in later adolescence: results from a large population-based study. Journal of Sleep Research, 25(3), 318–324. https://doi.org/10.1111/jsr.12373
Hysing, M., Sivertsen, B., Stormark, K.M., Elgen, I. & Lundervold, A.J. (2009). Sleep in children with chronic illness, and the relation to emotional and behavioral problems – a population-based study. Journal of Pediatric Psychology, 34(6), 665–670. https://doi.org/10.1093/jpepsy/jsn095
Lewandowski, A.S., Ward, T.M. & Palermo, T.M. (2011). Sleep problems in children and adolescents with common medical conditions. Pediatric Clinics of North America, 58(3), 699–713. https://doi.org/10.1016/j.pcl.2011.03.012
Mindell, J.A., Emslie, G., Blumer, J., Genel, M., Glaze, D., Ivanenko, A., Johnson, K., Rosen, C., Steinberg, F., Roth, T. & Banas, B. (2006). Pharmacologic management of insomnia in children and adolescents: consensus statement. Pediatrics, 117(6), e1223–1232. https://doi.org/10.1542/peds.2005-1693
Owens, J.A. & Weiss, M.R. (2017). Insufficient sleep in adolescents: Causes and consequences. Minerva Pediatrica, 69(4), 326–336. https://doi.org/10.23736/S0026-4946.17.04914-3
Robinson-Shelton, A. & Malow, B.A. (2016). Sleep Disturbances in Neurodevelopmental Disorders. Current Psychiatry Reports, 18(1), 6. https://doi.org/10.1007/s11920-015-0638-1
Saxvig, I.W., Bjorvatn, B., Hysing, M., Sivertsen, B., Gradisar, M. & Pallesen, S. (2021). Sleep in older adolescents. Results from a large cross-sectional, population-based study. Journal of Sleep Research, 30(4), e13263. https://doi.org/10.1111/jsr.13263
Shatkin, J.P. & Pando, M. (2015). Diagnosis and Treatment of Common Sleep Disorders in Adolescence. Adolescent Psychiatry, 5(3), 146–163. https://doi.org/10.2174/2210676605666150521232247
Sivertsen, B., Hysing, M., Elgen, I., Stormark, K.M. & Lundervold, A.J. (2009). Chronicity of sleep problems in children with chronic illness: a longitudinal population-based study. Child and Adolescent Psychiatry and Mental Health, 3(1), 22. https://doi.org/10.1186/1753-2000-3-22
Spruyt, K. (2019). A review of developmental consequences of poor sleep in childhood. Sleep Medicine, 60, 3–12. https://doi.org/10.1016/j.sleep.2018.11.021
Steinsbekk, S., Berg-Nielsen, T.S. & Wichstrom, L. (2013). Sleep disorders in preschoolers: prevalence and comorbidity with psychiatric symptoms. Journal of Developmental and Behavioral Pediatrics, 34(9), 633–641. https://doi.org/10.1097/01.DBP.0000437636.33306.49
Verschuren, O., Gorter, J.W. & Pritchard-Wiart, L. (2017). Sleep: An underemphasized aspect of health and development in neurorehabilitation. Early Human Development, 113, 120–128. https://doi.org/10.1016/j.earlhumdev.2017.07.006
