En vei ut av kaos
Tina Gravdal & Hans Aleksander Bjerke
- Tina Gravdal
psykologspesialist, NAV Arbeidsrådgivning Buskerud
- Hans Aleksander Bjerke
psykologspesialist, Diakonhjemmet sykehus, Voksenpsykiatrisk avdeling Vinderen*
Når problemene tårner seg opp og ivrige hjelpere vil vise vei, kan det være lett å gå seg vill i en skog full av opplyste stier. Metodikk for prosessevaluering kan gjøre det lettere å finne veien.
Pasienter med både rusproblemer og psykiske lidelser (ROP-lidelser) har ofte omfattende utfordringer på flere livsområder. Når rusen lindrer den utålelige psykiske smerten, men samtidig skyver familien bort, ødelegger økonomien, frarøver personen bolig og arbeidsmuligheter og svekker helsa, vil et ensidig fokus på enten ruslidelsen, de psykiske lidelsene eller de praktiske utfordringene sjelden føre frem. Situasjonen kan i tillegg bli uoversiktlig når hjelperne er fra ulike systemer og utfordringene påvirker hverandre gjensidig.
ROP-retningslinjene (Helsedirektoratet, 2012) anbefaler at både ruslidelsen og den psykiske lidelsen behandles integrert av samme behandler eller behandlerteam, ikke todelt eller sekvensielt slik som spesialisthelsetjenestens inndeling i psykisk helsevern (PHV) og tverrfaglig spesialisert behandling (TSB) tyder på. I tillegg anbefaler retningslinjene at andre hjelpetiltak også koordineres med den psykoterapeutiske behandlingen.
Metodikk for prosessevaluering (MPE) er en metode for behandling av ROP-lidelser i døgninstitusjon, som imøtekommer ROP-retningslinjenes anbefalinger. Metoden består av en møtestruktur med spesifiserte endringsfokuserte intervensjoner. MPE innebærer faste møter mellom pasient og hjelpere, der mål og delmål spesifiseres og evalueres. Lederen av møtet benytter spesifikke psykoterapeutiske intervensjoner for å drive endringsprosessene fremover. I en toårsperiode implementerte og videreutviklet vi denne behandlingsmetoden ved Manifestsenteret, en privat ideell stiftelse som tilbyr langtids døgnbehandling for pasienter med ROP-lidelser. Vår erfaring er at metoden er nyttig for å strukturere og samordne behandlingen av pasienter med ROP-lidelser på en helhetlig måte. Metoden imøtekommer kompleksiteten og mangfoldet i pasientenes utfordringer. Vi ønsker her å presentere MPE, en vei ut av kaos.
Metodens bakgrunn
Arbeidsformen ble utviklet og tatt i bruk av psykologspesialist og opphavsmann Bjørn Andreas Spæren ved ARA Tyrifjord i 2009. I 2012 startet implementeringen av metoden ved Manifestsenteret. Vår erfaring fra implementeringsarbeidet er at MPE øker pasientenes engasjement og delaktighet i sin egen behandling, samt bidrar til å koordinere, effektivisere og strukturere behandlingen bedre. Metoden er tatt godt imot av både pasienter og personale, og benyttes fortsatt ved både ARA Tyrifjord og Manifestsenteret.
Terapeutisk leder uten ansvar
MPE ligner på samhandlingsverktøyet individuell plan (IP), men med en vesentlig forskjell. I både MPE og IP spesifiserer og evaluerer pasienten og hjelperne mål og progresjon mot målene i faste møter. MPE skiller seg imidlertid tydelig fra IP ved at det brukes psykoterapeutiske intervensjoner i møtene for å få fart på endringsprosessene. Dette utføres av en såkalt prosessdriver. Denne rollen utgjør det helt spesielle ved metoden.
Prosessdriveren er en møteleder med terapeutisk kompetanse, men personen er ikke en del av pasientens behandlerteam
Prosessdriveren er en møteleder med terapeutisk kompetanse, men personen er ikke en del av pasientens behandlerteam og er uten behandlingsansvar for pasienten. Rollen kan sammenlignes med en ekstern konsulent. I en døgnavdeling vil pasienten, behandleren og resten av teamet kontinuerlig tolke, definere og tilpasse seg hverandre. Dette vil kunne begrense den åpne kommunikasjonen. Det kan for eksempel være temaer som unngås grunnet uenigheter i teamet eller redsel for å såre eller krenke. En prosessdriver som ikke er bundet av allianser, relasjoner og systemets (teamets) hierarki, og som heller ikke har personlig interesse i utfallet av behandlingen, kan lettere stille åpne, utforskende og nøytrale spørsmål på en ikke-dømmende måte. Det kan også være lettere for pasienten og de andre teammedlemmene og representere seg selv mer fristilt fra relasjonene i teamet når de henvender seg til prosessdriveren i stedet for direkte til hverandre. Dette åpner for annen type informasjon om pasienten og nye synsvinkler på utfordringene i behandlingen.
Orden i kaoset
Å jobbe strukturert og systematisk mot tydelig definerte mål er en viktig del av denne metoden. Det første møtet kalles et målsettingsmøte. Det avholdes tidlig i oppstarten av behandlingen. I dette møtet nedtegnes pasientens mål. Pasienten støttes til selv å komme frem til og formulere disse målene. Typiske mål i et slikt møte kan være å opprettholde rusfrihet, bedre psykisk helse, bedre fysisk helse, nedbetale gjeld, finne et sted å bo og bedre sitt forhold til familie. Prosessdriveren skriver målene fortløpende opp på en stor tavle. Når målene er definert, støttes pasienten til å finne realistiske, konkrete, spesifiserte og tidsbestemte delmål frem til neste møte, som for eksempel: «samle alle regninger og lage oversikt over gjeld innen niende april», «gå tur i 20 minutter hver ettermiddag» og «delta i selvhjelpsgruppe hver tirsdag og torsdag». I etterkant av møtet skriver pasienten selv ned målene sine på en stor plakat. Personalet nedtegner de samme målene og delmålene i pasientens behandlingsplan og/eller individuelle plan. De neste møtene kalles evalueringsmøter. I disse møtene evalueres progresjonen mot målene. Det siste møtet kalles et avslutningsmøte. Det avholdes i avslutningen av behandlingen. Pasienten og teamet evaluerer måloppnåelse og spesifiserer mål og delmål som pasienten ønsker å arbeide videre med etter utskrivelse. Ved Manifestsenteret blir møtene avholdt med et intervall på omtrent seks uker. I evalueringsskjemaet etter endt behandling i 2013 skrev en pasient om betydningen av å jobbe strukturert mot tydelige mål:
(…) i et frustrert øyeblikk kan det faktisk virke lettende å vite at jeg jobber med mine prosesser og mål. Å se sin egen progresjon og vekst er ikke alltid like lett. Evalueringsmøter har vært viktig for å få den bekreftelsen jeg har trengt for å forstå at jeg har vært på riktig vei.
Tabell 1: Psykoterapeutiske intervensjoner
Utfordringer |
Intervensjoner |
Hensikt |
|---|---|---|
1. Relasjonsvansker |
Empatisk og tydelig tilnærming |
Trygg arbeidsallianse |
2. Lav selvhevdelse og opplevd kontroll over eget liv |
Undrende, ikke-vitende posisjon |
Aktør i eget liv |
3. Lav mestringstillit |
Motiverende samtalemetoder, operant forsterkning |
Økt tillit til egen mestring |
4. Lav selvfølelse |
Ressursfokus |
Økt selvfølelse |
5. Vansker med emosjonsregulering |
Bevisstgjøring av følelser og emosjonsregulerende intervensjoner |
Økt affektbevissthet og evne til emosjonsregulering |
6. Vansker med eksekutive funksjoner |
Struktur, bruk av tavle, oppdeling av mål i tydelige og spesifiserte delmål, tett oppfølging, mestringsfokus |
Øke vedvarende og fokusert oppmerksomhet i møtet, støtte til å kunne organisere og styre eget endringsarbeid |
Fart til endringsprosessene
Vår erfaring er at pasienter med ROP-lidelser ofte har noen felles psykiske utfordringer som kommer i veien for endringsarbeidet. Mange har relasjonsvansker, lav tillit til egen mestring, lav selvfølelse, vansker med å regulere følelser, vansker med å planlegge, opprettholde oppmerksomheten og styre seg selv (eksekutive funksjoner), i tillegg til at de ofte opplever lite kontroll i eget liv. MPE legger til rette for systematisk bruk av psykoterapeutiske intervensjoner for å behandle eller håndtere disse utfordringene slik at de i mindre grad står i veien for pasientens endringsprosesser.
Empatisk og tydelig
MPE vektlegger at prosessdriveren bør fremstå som empatisk og tydelig i sin kommunikasjon. Hensikten med dette er å skape en trygg arbeidsallianse der pasienten opplever samarbeid og støtte i endringsarbeidet. Empatisk innebærer at prosessdriveren fanger opp og responderer adekvat på emosjonelle signaler, samt fremstår som vennlig og ivaretakende både verbalt og nonverbalt. Tydelig innebærer at prosessdriveren er en klar leder av møtet, gir konkrete signaler om rammer og forventninger og kommuniserer på en tydelig måte, det vil si unngår tvetydigheter, diffuse hentydninger og ironi. Vår erfaring er at pasienter med relasjonelle vansker er spesielt sårbare for negative feiltolkninger, og at en varm og tydelig kommunikasjon reduserer misforståelser. ROP-retningslinjene anbefaler også at terapeuten fremstår som empatisk, aksepterende, tydelig og utfordrende (Helsedirektoratet, 2012).
Undrende, ikke-vitende posisjon
Prosessdriveren er ikke en del av pasientens team og har da gjerne lite kjennskap til pasienten utover det som fremkommer i møtene, noe som gjør det naturlig for vedkommende å innta en undrende, ikke-vitende posisjon. Hensikten med denne posisjonen er å legge til rette for at pasienten selv i størst mulig grad har styring og kontroll i egen behandling og tar ansvar for endringsprosessene med støtte av sitt team. Prosessdriveren stiller pasienten spørsmål om hva som er målene i behandlingen, og ber først og fremst pasienten selv sette realistiske delmål og evaluere fremdriften. Ved manglende fremdrift mot målene kan prosessdriveren stille undrende, ikke-vitende og ikke-dømmende spørsmål rundt dette. Pasientens behandlerteam er pasientens støttespillere i dette arbeidet. Vår erfaring er at mange pasienter med ROP-lidelser har flere nederlagserfaringer og kan ha en tendens til å overlate mye av styringen og ansvaret for eget liv til andre. Ved å la pasienten selv sette seg sine mål og evaluere hvordan arbeidet går, formidler prosessdriveren og teamet tillit til at pasienten kan styre eget liv og egen behandling, samtidig som pasienten støttes av prosessdriveren og behandlerteamet til å ta dette ansvaret. Denne tilnærmingen har likhetstrekk med en humanistisk og klientsentrert tradisjon. Pasienten støttes og veiledes til å hente frem kunnskap om seg selv, mens prosessdriveren er ekspert på å drive pasienten fremover i endringsprosessen. Dette samsvarer også med prinsipper i motiverende samtalemetoder (Barth, Børtveit, & Prescott, 2001; Miller & Rollnick, 2013).
Motiverende samtalemetoder og operant forsterkning
Prosessdriveren benytter seg av motiverende samtalemetoder og operant forsterkning for å fremheve og utforske pasientens mestring. Det fokuseres på mestring for å øke pasientens bevissthet om og tillit til egne ferdigheter og ressurser for å håndtere sine utfordringer. Prosessdriveren tydeliggjør mestringsopplevelser ved å tegne smilefjes ved oppnådde delmål, fremheve og anerkjenne mestringen og stille utforskende spørsmål om hva pasienten har gjort for å få til dette. I tråd med Barth, Børtveit og Prescott (2001) tenker vi at både motivasjon for endring og tillit til egen mestring må være til stede hos pasienter for vellykket endring. Dette kan belyses ut fra en endringsmodell (se figur 1).
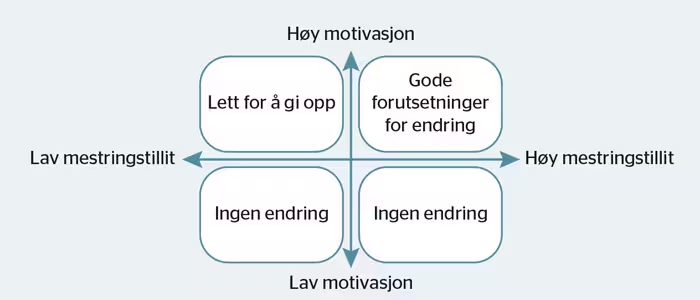
Figur 1 Todimensjonal endringsmodell
Vår erfaring er at de fleste pasienter med ROP-lidelser i behandling er motiverte for endring, men at lav mestringstillit har en tendens til å forstyrre endringsprosessen. Nederlagsopplevelser reduserer tillit til egen mestring og øker opplevd håpløshet og maktesløshet, som igjen kan medføre resignasjon og i neste omgang tap av motivasjon for behandlingen. Ved å fokusere på mestring forsøker vi å motvirke disse tendensene. ROP-retningslinjene anbefaler bruk av motiverende samtalemetoder og operant forsterkning, som belønning, ros og eller anerkjennelse for fremgang i behandlingen (Helsedirektoratet, 2012). Empiriske undersøkelser støtter også motiverende samtalemetoder (Cleary, Hunt, Matheson, Siegfried, & Walter, 2008; Drake, O’Neal, & Wallach, 2008) og bruk av operant forsterkning (Holth, 2008; Jacobs & Dubois, 2012) ved ROP-lidelser.
Ressursfokus
Ressursfokus er en viktig del av MPE, og fokus på pasientens ressurser inngår som en egen del av hvert møte. I første møte får pasienten i oppgave å nevne sine ressurser: «Dette er jeg god til» og «Dette er mine interesser». I de neste møtene brukes omtrent en tredjedel av møtet til at prosessdriveren ber teamet komme med tilbakemeldinger om hva de opplever som pasientens positive kvaliteter og egenskaper. Deretter reflekterer prosessdriveren sammen med pasienten omkring disse kvalitetene. Prosessdriveren spør pasienten om hun eller han ønsker å ta til seg disse tilbakemeldingene, eventuelt ønsker å jobbe med å ta det til seg. Vår erfaring er at pasienter med ROP-lidelser har mange negative tanker og følelser om seg selv og er underernært på positive tilbakemeldinger fra sine omgivelser. Lav selvfølelse kan også gjøre at de lett avfeier positive tilbakemeldinger som uriktige eller usanne. Ved å be pasienten aktivt ta stilling til om han eller hun vil ta til seg tilbakemeldingene, tydeliggjøres den eventuelle motstanden, og det åpnes for refleksjon rundt dette. Pasienten kan stille oppfølgende spørsmål til teamet og få eksempler som tydeliggjør tilbakemeldingene ytterligere. Dersom pasienten mener påstandene er løgn, kan prosessdriveren stille teammedlemmene spørsmål om dette. Etter en slik refleksjonsrunde svarer pasientene som regel enten at de vil ta til seg tilbakemeldingene, eller at de vil jobbe med og åpne opp for å ta det til seg. Tilbakemeldingene skrives i likhet med målene opp på et stort ark som henges lett synlig på pasientens rom. Bedring av selvfølelse vil kunne ha mange positive ringvirkninger, slik som bedret evne til å ivareta, respektere og akseptere seg selv samt økt evne til selvhevdelse og deltakelse i et sosialt fellesskap. Dette vil igjen kunne virke positivt inn på endringsarbeidet. ROP-retningslinjene anbefaler at det fokuseres på pasientens ressurser gjennom hele behandlingsforløpet (Helsedirektoratet, 2012). Ressursfokuset i MPE er i tråd med positiv psykologi (Seligman, 2007) og salutogene(1) . Salutogenese er en teori om fysisk og psykisk helse som fokuserer på hva som fremmer god helse, velvære og mestring. Salutogenese ble utviklet som en motsatsteori til patologien, som fokuserer på årsaker til sykdom. prosesser (Antonovsky, 2012). Det er evidens for at ressursfokus er nyttig i behandling generelt (Seligman, 2007).
Affektbevissthet og emosjonsregulering
MPE vektlegger at prosessdriveren bør være sensitiv for pasientens emosjonelle signaler, støtte pasienten til å være seg bevisst emosjonelle signaler og gi verbale uttrykk for følelser, samt være emosjonelt inntonet, for å kunne gi pasienten adekvat støtte til å regulere sine følelser i møtet. Vår erfaring er at mange pasienter med ROP-lidelser har vansker med å identifisere, tåle og regulere følelser, og at bruk av rusmidler ofte har en emosjonsregulerende funksjon. Fokus på affektbevissthet og dyadisk emosjonsregulering har til hensikt å øke pasientens bevissthet om egne følelser, gi opplevelse av at disse følelsene kan tåles, og at det er mulig å få relasjonell støtte til å regulere følelsene. Dette vil på lengre sikt kunne redusere behov for bruk av rusmidler for å regulere og mestre følelser. Denne tilnærmingen har likhetstrekk med ulike emosjonsfokuserte behandlingstilnærminger (Greenberg, 2010; Hart, 2013; Schore, 2013). Vår erfaring tilsier at fokus på følelser er spesielt nyttig i behandlingen av pasienter med ROP-lidelser, ettersom vansker med emosjonsregulering i de fleste tilfeller synes å være underliggende både for den psykiske lidelsen og rusproblemene. Dette har vi imidlertid ikke funnet belyst i ROP-retningslinjene.
Tilnærmingen har likhetstrekk med en humanistisk og klientsentrert tradisjon
Støtte av eksekutive funksjoner
I møtene benyttes ulike strategier for å øke pasientens konsentrasjon og fokus, evne til refleksjon og evne til lagring og gjenhenting av informasjonen samt støtte til å monitorere og jobbe systematisk med målene i behandlingen. Det benyttes en stor tavle til å illustrere og nedtegne informasjonen i møtet. Informasjonen blir på denne måten gitt både visuelt og auditivt, noe som er ment å støtte evnen til oppmerksomhet, bearbeiding, lagring og gjenhenting av informasjon. Fast og forutsigbar struktur på møtet kan øke opplevd oversikt, trygghet på hva som vil skje, samt at strukturen kan gjøre det lettere å huske innholdet i møtet i etterkant. Ved at pasienten selv skriver ned målene, delmålene og tilbakemeldingene og henger dette opp lett synlig på sitt rom, støttes pasienten til å holde fokus på endringsprosessene gjennom behandlingen.
Pasienter med ROP-lidelser har ofte vansker med eksekutive funksjoner, som å holde på oppmerksomheten, organisere atferd samt monitorere og styre eget liv. Årsakene til dette kan være ulike, som for eksempel hyperkinetisk forstyrrelse, traumer, angst, depresjon, nylig bruk av rusmidler og organiske skader. Strategiene over samsvarer med tiltak anbefalt av Statped ved oppmerksomhetsvansker, det vil si å skape struktur ved hjelp av oversiktlige planer, dele opp oppgaver, ha hyppige aktivitetsskifter og lage mentale «knagger» (www.statped.no, 2012). Tilrettelegging og støtte av eksekutive funksjoner vil kunne øke pasientens oversikt og kontroll over endringsprosessene, noe som igjen vil kunne ha positive ringvirkninger på andre faktorer som mestring og selvtillit. I evalueringsskjemaet etter endt behandling i 2013, beskrev en pasient sin opplevelse av metoden:
Hvis jeg har masse mål og prosesser hengende løst i hodet og i tillegg er alene med det, vil det bli såpass diffust og lite målrettet at det ikke vil la seg gjennomføre. Det er kanskje ikke noe «hokus pokus», men jeg mener dette er en veldig ryddig og konstruktiv måte å jobbe på. Og det er en bra måte å samarbeide med andre på.
Fra uutholdelig smerte til levelig liv
MPE kombinerer målfokuset og koordineringen i IP med psykoterapeutisk behandling spesifikt rettet mot å drive endringsprosesser fremover for en pasientgruppe der endring ofte anses som kronglete og krevende. Pasienter med ROP-lidelser har som regel mange år bak seg med mye lidelse, flere fortvilte og bekymrede personer rundt seg og mange hjelpere som i sin iver har stanget hodet i veggen sammen med pasienten. Endring krever at hjelperne går sammen med pasienten i hans eller hennes retning og tempo – ikke i hver sine retninger så pasienten blir usikker på veien, ikke for langt foran så pasienten mister motet, og ikke for langt bak så pasienten mister motivasjonen og drivet. Metoden åpner for å være på vei ut av kaos og lidelse og mot et bedre liv, slik pasienten selv ønsker det. Dette er et kontinuerlig arbeid. Pasienten lærer en metode for å jobbe videre med målene sine også etter behandlingen, enten på egen hånd eller med videre støtte.
Vår erfaring tilsier at fokus på følelser er spesielt nyttig i behandlingen av pasienter med ROP-lidelser
Vi har funnet denne metoden nyttig i arbeidet med pasienter med ROP-lidelser i døgninstitusjon. Metoden strukturerer døgnbehandling og hjelper pasienten og ansatte ved institusjonen med å få oversikt. Vi opplever at den i stor grad også møter Helsedirektoratets anbefalinger om behandling av pasienter med ROP-lidelser (Helsedirektoratet, 2012). Vi antar at metoden med hell også kan benyttes overfor andre pasientgrupper med komplekse og flerfoldige utfordringer, der det er behov for koordinering av endringsarbeidet rundt ulike mål, samt behov for behandlingsintervensjoner for å drive endringsprosessene fremover. Vår erfaring er at behandlingsintervensjonene også fungerer godt i individuelle terapiforløp med pasienter med ROP-lidelser. Metoden i sin helhet synes noe mindre nyttig overfor pasienter med alvorlig psykoselidelse og dissosiative lidelser. I slike tilfeller bør metoden tilpasses, ved for eksempel å redusere innholdet i møtene og redusere antall mål og delmål. Det er behov for empiriske undersøkelser for å kunne si om MPE i sin helhet synes å være nyttig for pasienter med ROP-lidelser. ×
Referanser
Antonovsky, A. (2012). Helsens mysterium: Den salutogene modellen. Oslo: Gyldendal.
Barth, T., Børtveit, T., & Prescott, P. (2001). Endringsfokusert rådgivning. Oslo: Gyldendal.
Cleary, M., Hunt, G., Matheson, S., Siegfried, N., & Walter, G. (2008). Psychosocial interventions for people with both severe mental illness and substance misuse. The Cochrane Library of Systematic Reviews, 1, Article CD001088. doi/10.1002/14651858.CD001088.pub2
Drake, R.E., O’Neal, E.L., & Wallack, M.A. (2008). A systematic review of psychosocial research on psychosocial intervention for people with co-occurring severe mental and substance use disorder. Journal of substance abuse treatment, 34, 123–138.
Greenberg, L. (2010). Emotion-focused therapy: A clinical synthesis. Fokus, 8, 32–42
Hart, S. (2013). Relationer og den følsomme hjerne – en introduksjon til neuroaffektiv udviklingspsykologi. Spesialforedrag under Schizofrenidagene. Stavanger
Helsedirektoratet (2012). Nasjonalfaglig retningslinje for utredning, behandling og oppfølging av personer med samtidig ruslidelse og psykisk lidelse – ROP-lidelser. Oslo: Helsedirektoratet.
Holth, P. (2008). Læringsbasert rusbehandling. Tidsskrift for Norsk psykologforening, 10, 1276–1284.
Jacobs, N., & Dubois, L. C. (2012). Drug addiction. Science and treatment. New York: Nova Science publishers Inc.
Miller, W.R., & Rollnick, S. (2013). Motivational interviewing. Helping people change. USA: Guilford Press.
Seligman, M. (2007). Ekte lykke: Den nye positive psykologien. Steinkjær: Kaleidoskopet.
Schore, A. (2013). The science of the art of Psychotherapy. Spesialforedrag ved Schizofrenidagene. Stavanger.
Statped, 2012. Hentet fra http://www.statped.no/Tema/Ervervet-hjerneskade/Tiltak-og-tilretteleggin...
