Klinisk helsepsykologisk kartlegging ved sammensatte symptomtilstander
Arnstein Finset
-
Arnstein Finset
Avdeling for atferdsmedisin, Det medisinske fakultet, UiO
Å møte pasienter med sammensatte symptomtilstander kan være utfordrende. I klinisk helsepsykologisk kartlegging bør man nærme seg utfordringene på en klok og gjennomtenkt måte.

Illustrasjon: Kristin Bø

Arnstein Finset (foto: privat)
Mange pasienter som oppsøker fastlegen eller andre i helsetjenesten, presenterer uklare symptombilder (Rometsch et al., 2024; Storla, 2016). Det kan handle om flere somatiske symptomer, så som muskelsmerter, utmattelse, hodepine, søvnplager, brystsmerter og irritabel tarm, men ofte også psykiske plager som angst, depresjon og konsentrasjonsvansker. Slike sammensatte tilstander har opp gjennom årene gått under mange ulike navn, og de har tradisjonelt vært dårlig forstått, noe som kommer til uttrykk i en vanlig betegnelse som medisinsk uforklarte plager og symptomer (MUPS). Å få denne diagnosen er misvisende og til liten hjelp for pasienten (Reme, 2024).
Andre sekkebetegnelser er funksjonelle lidelser, som tilsynelatende er en deskriptiv betegnelse, men som i praksis peker mot psykososiale årsaksforklaringer, og somatoforme lidelser, som plasserer tilstanden som en psykisk lidelse med en F-diagnose (F45; Fors et al., 2024). Det er svakt empirisk grunnlag for en F-diagnose hos pasienter med somatiske plager uten uttalt grad av angst eller depresjon (Leiknes et al., 2010), og for mange pasienter oppleves det provoserende å få en diagnose for psykisk sykdom når symptomene i hovedsak er kroppslige. Det er derfor viktig å finne betegnelser som kan hjelpe pasienten til en bedre forståelse av tilstanden, og å velge terminologi som både gir faglig mening i forskning og helsetjeneste, og som oppleves meningsfull for pasienten. Betegnelsen sammensatte symptomtilstander eller sammensatte lidelser er ment å fylle den funksjonen.
Sammensatte symptomtilstander er definert som «tilstander med betydelige somatiske symptomer der biopsykososiale faktorer er spesielt tett vevd sammen og der ingen anerkjent diagnose fullt ut kan forklare symptomene» (Borchgrevink et al., 2009). Terminologien passer godt med nyere forståelse av slike symptomer, som for eksempel «bodily distress syndrome» (BDS; Budtz-Lilly et al., 2015). Her beskrives sammensatte symptomtilstander, riktignok under betegnelsen funksjonelle lidelser, som tilstander, med en genetisk predisposisjon, og multifaktoriell biopsykososial etiologi der kroppslig ubehag (bodily distress) er en fellesnevner, og der flere biologiske og psykologiske faktorer virker sammen, ofte i onde, selvforsterkende sirkler. Frykt, antesipering og negative forventninger kan bidra til at plagene oppstår og vedlikeholdes (Nadinda et al., 2024; Reme, 2024).
Kartleggingen
Tabell 1
Utfordringer i kartlegging ved sammensatte symptomtilstander
Utfordringer |
Konsekvenser for kartleggingsarbeidet |
|---|---|
Pasienten har ofte lav tillit til helsetjenesten |
Legg vekt å etablere et tillitsforhold; tro på pasienten og ta pasienten på alvor |
Pasienten kan være skeptisk til psykolog og til psykologiske forklaringer |
Ta utgangspunkt i pasientens somatiske tilstand |
Langvarige forløp som krever mestring over tid |
Kartlegg pasientens fortelling om symptomer og forløp |
Diagnoser og annen terminologi gir liten forståelse av tilstanden |
Kartlegg pasientens egen forståelse av sine symptomer |
Pasientens ressurser og mestrings-strategier er ofte oversett |
Utforsk pasientens ressurser, mestrings- strategier og aktivitet i dagliglivet |
Pasienten har sterke emosjonelle reaksjoner på sykdommen |
Kartlegg emosjonelle reaksjoner og eventuelle tidligere traumer |
Svake sosiale nettverk, av og til sosiale relasjoner, som kan bidra til å forsterke plagene |
Kartlegg sosiale relasjoner og eventuell sosial forsterkning av bekymringer og symptomer |
Pasienten kan trenge hjelp til å se sammenhenger |
Utforsk sammenhenger mellom tanker, følelser, symptomer og livssituasjon |
Høy grad av kompleksitet, mange ulike symptomer og sammenhenger |
Se kartleggingen i et biopsykososialt forløpsperspektiv |
Utilstrekkelig samarbeid mellom ulike faggrupper |
Bidra til en tverrfaglig kartlegging |
Merknad. Eksempler på noen av de utfordringene psykologen står overfor ved klinisk helsepsykologisk kartlegging av pasienter med sammensatte symptomtilstander.
Formålet med klinisk helsepsykologisk kartlegging av pasienter med sammensatte symptomtilstander varierer med konteksten. Noen ganger er det viktig å avklare om pasienten tilfredsstiller diagnostiske kriterier for en psykisk lidelse i tillegg til å ha kroppslige symptomer. Men en grundig kartlegging er viktig selv om så ikke er tilfellet. Ofte er kartleggingen første ledd i psykologens behandling av pasienten, for eksempel i en rehabiliteringskontekst. Et viktig formål kan også være å gi tilbakemelding til henviser eller et behandlingsteam som psykologen er en del av, og derved fremme økt forståelse av sammensatte tilstander hos andre instanser som jobber med pasienten. Tilbakemelding til og samarbeid med fastlegen er særlig viktig her.
Uansett formål fremstår pasienter med sammensatte symptomtilstander som utfordrende for leger og andre behandlere (Storla, 2016), og ikke minst for psykologer. Noen av utfordringene er oppsummert i tabell 1 og blir behandlet videre i artikkelen.
Etabler tillit og start med somatikken
Å starte i den somatiske enden vil være et signal til pasienten om at jeg tror deg og tar deg på alvor
I en samtale med en pasient som søker hjelp eller er henvist med en somatisk tilstand, er det naturlig å starte kartleggingen med spørsmål om det somatiske. Det er flere grunner til det. Mange pasienter, for eksempel med fibromyalgi, opplever at de ikke blir trodd og ikke blir tatt på alvor av helsepersonell (Haugli et al., 2004). Pasientene er ofte opptatt av at symptomene deres må ha en medisinsk forklaring. Når legen eller psykologen i stedet legger vekt på psykososiale forhold, frykter pasienten at tilstanden oppfattes som «bare psykisk», og føler at symptomene ikke blir forstått. Det er lett å skjønne at en da kan være skeptisk til å snakke med psykologen.
Vanligvis er det heller ikke pasienten selv som har bedt om timen. I de fleste tilfeller i klinisk helsepsykologi vil psykologen enten møte pasienten som en del av rutinene i et team, eller at pasienten kommer til psykologen med en henvisning, oftest fra en lege. Pasienten kan da være på vakt for hvorfor en skal til psykolog. Å starte i den somatiske enden vil derfor være et signal til pasienten om at jeg tror deg og tar deg på alvor.
Hvis pasienten nylig har snakket med lege, er det naturlig å ta opp tråden fra legesamtalen. Da kan en utforske hvordan pasienten opplever at smertene eller andre somatiske plager begrenser hverdagen, men også hvilke mestringserfaringer pasienten har. Det kan være nyttig å sjekke om legens forklaring var meningsfull og forståelig.
En måte å gjøre det på er at lege og psykolog sammen har inntakssamtale med pasienten. Det fungerer som et signal til pasienten om at psykologen også er opptatt av de somatiske plagene. Der gir samtidig psykologen mye medisinsk informasjon, og pasienten slipper å fortelle alt to ganger.
Når pasienten kommer til psykolog som en del av en tverrfaglig utredning, kan man si noe sånt som dette: «Når du kommer hit og snakker med meg som er psykolog, er det en del av det vi pleier å tilby her. Når du lever med langvarige smerter (og/eller andre plager), tror vi på at det er nyttig å se på problemet fra flere vinkler. Det er også fordi vi vet at det ofte er vanskelig å finne medisiner som alene er til god hjelp, og at ikke-medikamentelle tiltak for å hjelpe på smertene kan være et viktig supplement som ofte må til for å gjøre noe med årsaken til symptomene. Medikamenter tilbyr bare kortvarig lindring.»
Plan for samtalen
Etter å ha etablert kontakt og fått viktig informasjon om pasientens symptomer og forståelse av sine plager legges en plan for den videre kartleggingen. Her er det minst to ting vi må ta standpunkt til. For det første: Hva skal vi spørre om? Hvilke temaer er viktig? Skal vi fortsette med en grundig kartlegging av sykehistorien? Når skal vi kartlegge eventuelle psykologiske symptomer? For det andre må vi også ta stilling til hvordan vi skal legge opp intervjuet. Et klinisk intervju kan gjennomføres på ulike måter. En metode er å sitte med en sjekkliste og gjennomgå systematisk punkt for punkt. Et alternativ er å følge pasientens forståelse, tema for tema. Det kan ved første øyekast virke rotete og ustrukturert, men gjort på den rette måten kan det danne et godt utgangspunkt for den videre jobbingen med pasienten.
Her vil vi først se litt på hvilke temaer som er viktige, og deretter diskutere hvordan intervjuet kan gjennomføres, med vekt på å legge sjekklista til side og følge pasientens temaer.
Kartlegg pasientens sykdomsforløp
Pasienter med sammensatte symptomtilstander har ofte lange sykdomsforløp. Som regel kommer psykologen altfor sent inn i pasientens forløp. For å få et godt bilde av sykdommen og sykehistorien er det nødvendig å gi pasienten god tid til å fortelle sin historie om hvordan plagene har oppstått, hvordan de arter seg, og hvilke konsekvenser pasienten tenker seg det vil kunne ha for videre livsutfoldelse. Det signaliserer samtidig en interesse fra psykologen og viser at psykologen tar pasienten på alvor.
Kartlegg pasientens forståelse
Like viktig som sykehistorien er «friskehistorien»
For den kliniske helsepsykologen vil kartleggingen av pasientens forståelse alltid gå hånd i hånd med kartleggingen av selve symptomene. I somatikken er ikke det alltid en selvfølge. Ofte legger somatiske utredninger nesten all vekt på beskrivelse av symptomer. Det er imidlertid viktig å skille mellom beskrivelsen av symptomer og pasientens tolkning (Fors et al., 2024). Det er dokumentert at det er sammenheng mellom pasientens forståelse av symptomene og det videre forløpet (Wigers et al., 2024). I klinisk helsepsykologi vil pasientens egen forståelse av de somatiske plagene være selve inngangsporten til arbeidet med pasienten. God kommunikasjon som sikrer en adekvat forståelse, har betydning for videre mestring og andre utkommemål (Street et al., 2009).
Utforsk ressurser, mestring og aktivitet
Like viktig som sykehistorien er «friskehistorien» (Fjerstad, 2010). Det innebærer å utforske hva pasienten liker, har fått til og mestrer opp gjennom forløpet av sykdommen. Mange sentrale begreper fra positiv psykologi er relevante her (Joseph & Wood, 2010). Erfaringen er at temaet får for liten plass i kartlegging av pasienter i somatikken, for eksempel i fastlegens møte med pasienten (Lundeby et al., 2015).
Aktivitet i dagliglivet på et passe nivå er viktig for pasientens mestring. Noen pasienter strever med å regulere aktivitetsnivået. For eksempel kan de pendle mellom for mye og for lite aktivitet, noe som kan tappe pasienten helt for krefter. Utforsking av aktivitetsmønstre i dagliglivet er derfor en svært viktig del av kartleggingssamtalen.
Kartlegg emosjonelle reaksjoner
Når vi arbeider med pasienter med somatisk sykdom, er det viktig å kartlegge de emosjonelle reaksjonene på sykdommen. Vi vet fra forskning om medisinsk kommunikasjon at pasientene innen somatisk medisin oftest ikke spontant forteller om følelsene sine. I de fleste tilfellene kommer følelser ut i form av antydninger og hint, i mindre grad tydelige bekymringer (Zimmermann et al., 2007). Derfor er det spesielt viktig å lytte etter hint og gi pasienten en anledning til å utdype. Noen ganger er pasientens følelser en naturlig emosjonell reaksjon på sykdom, og psykologens uttrykk for empatisk forståelse kan være en god hjelp. I andre tilfeller kan pasientens engstelse og bekymring være av mer alvorlig art og komme til uttrykk i verstefallstanker som bidrar til å opprettholde symptomene, ofte påvirket at traumatiske erfaringer. Noen ganger må vi derfor gå litt dypere i kartleggingsarbeidet for å forstå pasienten. I hvilken grad er pasientens fortvilelse en akutt respons på sykdom eller en reaksjon der traumeerfaringer eller en grunnleggende personlighetsmessig sårbarhet spiller en rolle? Rett forståelse av slike sammenhenger kan være viktig for å gi pasienten adekvat hjelp.
Noen pasienter har en angst- eller depresjonslidelse i tillegg til de somatiske plagene, noe som igjen kan forsterke de somatiske symptomene. Ved fibromyalgi, for eksempel, vil sameksisterende angst og/eller depresjon bidra til økte smerter og utmattelse. Det er derfor ekstra viktig med en grundig kartlegging og å stille en diagnose for å sikre at pasienten får innfridd sine rettigheter om helsehjelp innen psykisk helsevern. Dersom den psykologiske kartleggingen viser at pasienten faktisk har en behandlingstrengende psykisk lidelse, er det naturlig å henvise pasienten til psykisk helsevern, oftest den lokale DPS. Det er velkjent at de fleste DPS-er er presset på kapasitet. Det er derfor ikke uvanlig at pasienter med sammensatte symptomtilstander får avslag hos DPS med den begrunnelse at den psykiske lidelsen ikke er alvorlig nok eller ikke anses som hovedproblemet. Når den kliniske helsepsykologen skal henvise til DPS, er det derfor fristende å smøre tykt på i henvisningsbrevet for å øke sjansen for at pasienten får et tilbud. Dette er et uheldig utgangspunkt, også for pasienten. En bør ikke sykeliggjøre pasienten for å få et behandlingstilbud, men peke på at det er stor risiko for forverring av somatisk sykdom dersom ikke den psykiske lidelsen blir behandlet. En god dialog mellom kolleger i somatikk og psykisk helsevern er essensielt for å hindre at pasienten blir en kasteball, og sikre at vedkommende får best mulig behandling.
Kartlegg sosiale relasjoner
Mange pasienter med sammensatte lidelser har et svært begrenset sosialt nettverk. Det kan ha flere årsaker. Mange pasienter gir uttrykk for at de i liten grad har overskudd til å delta i sosiale sammenkomster, både grunnet smerter, utmattelse og vansker med konsentrasjon og oppmerksomhet. Et godt sosialt nettverk kan være en viktig ressurs, men kan også ha en negativ funksjon. Psykologen bør derfor kartlegge i hvilken grad familiemedlemmer og venner forsterker pasientenes bekymringer og verstefallstenkning (Fors et al., 2024).
Utforsk sammenhenger
Det er mange elementer å holde styr på i et klinisk intervju med en pasient med sammensatte symptomtilstander. Symptomer, tanker og følelser henger ofte sammen på en måte som ikke nødvendigvis er tydelig for pasienten.
Et nyttig grep for å hjelpe pasienten til å se sammenhenger kan være å bruke den kognitive diamanten (Berge et al., 2019). Diamanten kan være et godt utgangspunkt for samtale om hvordan kroppen vår påvirker tanker og følelser, og hvordan tanker, følelser og handlinger kan påvirke kroppen.
Et tankekart, «mind map» eller «concept map», er en annen metode å utforske sammenhengene på. Tankekartet ble utviklet spesielt som et hjelpemiddel i en idédugnad (brainstorming) innen utdanningsfeltet og næringslivet, men er også anvendt i arbeid med pasienter. Det klassiske «mind map» tar enten utgangspunkt i en sentral idé og utvikler ulike assosiasjoner eller bygger opp et hierarkisk system av begreper (Willams et al., 1997). Tankekart har også vært anvendt i klinisk sammenheng, for eksempel ved behandling av angst og depresjon hos kreftpasienter (Chen et al., 2021).
Ved tankekartmetoden starter vi med et tema som er viktig for pasienten, og tegner temaet opp i en boks, gjerne midt på arket.
Figur 1
Eksempel på et tankekart
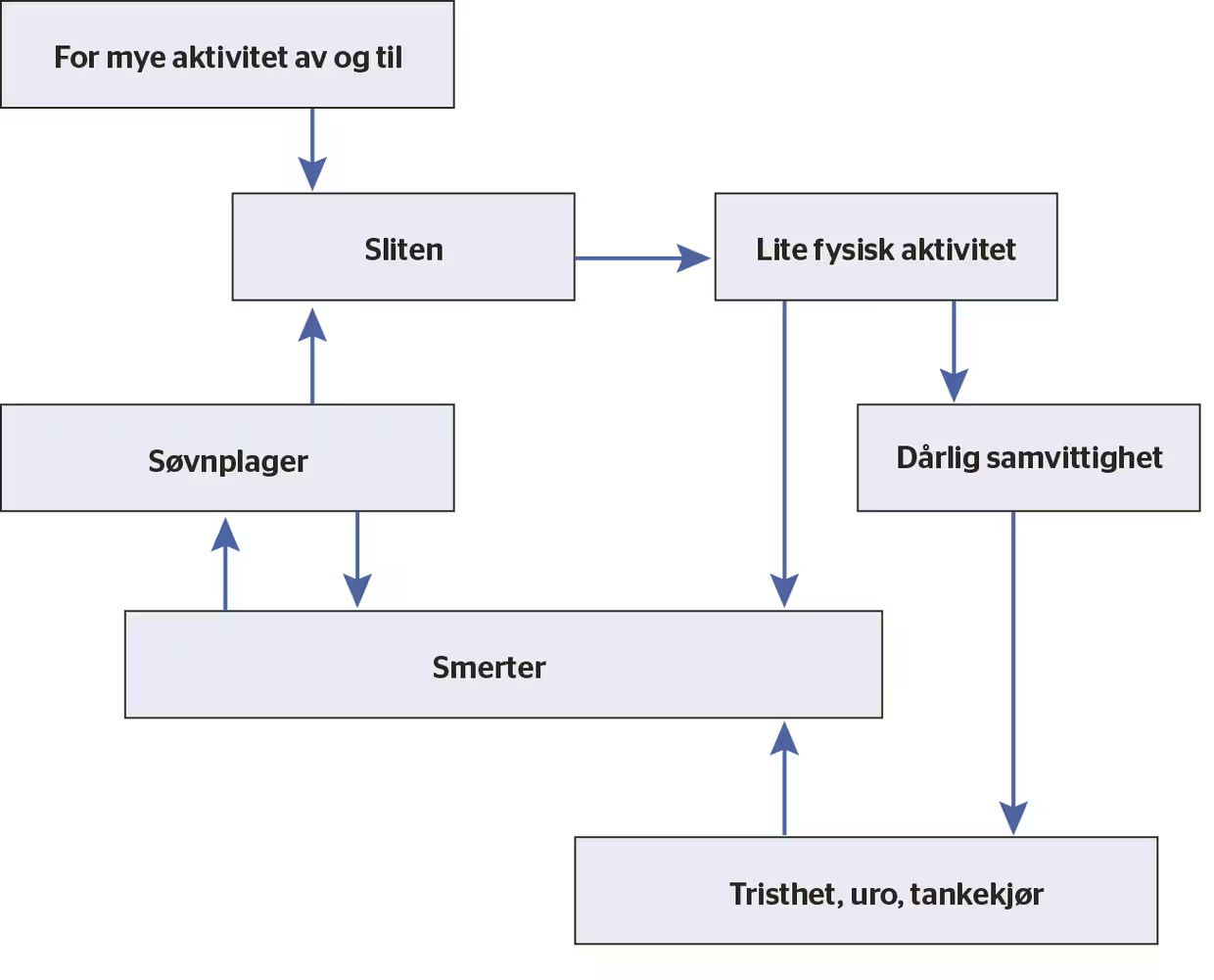
Figur 1 viser et eksempel på et tankekart. Det er et autentisk kart anvendt i en pasientsamtale fra egen praksis, med små justeringer. Hos denne pasienten er utbredte smerter et sentralt symptom. «Smerter» blir skrevet inn i en boks midt på arket. Neste spørsmål blir: Hva skjer når du har mye smerter? Jo, da får jeg ikke sove. Og når du ikke får sove? Da får jeg mer vondt og blir sliten. Slik fortsetter vi til vi har en modell med sju elementer. Det som for pasienten var et litt kaotisk sammensurium, har fått en viss struktur.
Når sant skal sies, var tankekartet litt rotete da timen var over. Til neste time ryddet jeg litt opp i kartet og tegnet det på ny i PowerPoint, og gav det deretter til pasienten (figur 1). Vi brukte det renskrevne kartet som et utgangspunkt for en samtale om tiltak. Her stilte jeg spørsmålet: Er det noe av dette vi kan gjøre noe med? Hvor skal vi starte? Som psykologer vil vi lett starte nederst til høyre med «uro, tristhet og tankekjør». Det kan selvsagt være et naturlig utgangspunkt. Men her ble det naturlig å starte i en helt annen ende. I samråd med pasienten ble vi enige om å begynne behandlingsarbeidet med å gripe fatt i søvnplagene og aktivitetsregulering.
For denne pasientgruppen kan lange og mange skjemaer ofte oppleves som en stor belastning
Fordelen med tankekart er at det kan hjelpe pasienten til en bedre innsikt i sammenhengene mellom de ulike elementene.
Andre verktøy i tillegg til det kliniske intervjuet
Hittil har vi konsentrert oss om det kliniske intervjuet i den helsepsykologiske kartleggingen av pasienten. Det kliniske intervjuet er viktig i klinisk helsepsykologi, men det er selvsagt aktuelt å supplere intervjuet med spørreskjemaer, vurderingsskalaer og så videre. Det faller utenfor rammen av artikkelen å gå inn i hvert enkelt skjema. Ved valg av skjema er det viktig å anvende instrumenter som egner seg ved kartlegging av pasienter med somatiske plager. For denne pasientgruppen kan lange og mange skjemaer ofte oppleves som en stor belastning.
Hos pasienter med sammensatte lidelser er det spesielt viktig å undersøke faktisk atferd, ikke bare basert på samtale og testing på psykologens kontor. To av de viktigste områdene er søvn og aktiviteter i dagliglivet. Det beste er at pasienten selv kan gjennomføre registrering av hvordan en dag eller uke ser ut, hvilket søvnmønster man har, og så videre. Det er mange gode instrumenter tilgjengelig.
Se kartleggingen i et biopsykososialt forløpsperspektiv
Når det kliniske intervjuet er gjennomført og du eventuelt har tegnet et tankekart, sitter du med informasjon på mange nivåer. Det er behov for å sette sammen brikkene for å få en forståelse av hele bildet.
I en slik helhetsforståelse er det særlig to dimensjoner som er viktige. Den ene er tidsaksen, altså forløpet. Sammensatte lidelser utvikler seg over tid. Ofte kommer psykologen sent inn i bildet. Noen forløp er langvarige, med glidende overganger. Andre forløp er preget av en akutt symptomdebut. Men i de fleste tilfeller gir det mening å skille mellom forskjellige faser i forløpet. Det kan være hensiktsmessig å operere med fire faser med tilhørende faktorer: predisponerende faktorer, utløsende faktorer, tidlig forløp og senforløp med vedlikeholdende faktorer.
Det har blitt identifisert en rekke vedlikeholdende faktorer som ofte spiller en rolle hos pasienter med langvarig smerte. Det er viktig sammen med pasienten å avdekke hvilke faktorer som er de mest relevante for vedkommende, samt enes om hvordan de kan elimineres.
Den andre aksen utgjøres av en biopsykososial tenkemåte, som står helt sentralt i den kliniske helsepsykologien (Bogucki et al., 2022; Peterson, 2015). Den biopsykososiale modellen er i utgangspunktet deskriptiv. Den sier ikke noe om årsaksforhold. Men pasienter oppfatter ofte den biopsykososiale tenkemåten som en psykologisk forklaring på somatisk sykdom. En erfaren pasient med utmattelse uttrykte det slik: «Når dere sier biopsykososial, så mener dere psykososial». Det er viktig at pasienten faktisk opplever det som en reell biopsykososial tilnærming, der også biologiske aspekter tas på alvor. For kliniske helsepsykologer er det derfor avgjørende å sette seg godt inn i den biologiske dimensjonen i vår forståelse av tilstanden og i samtalen med pasienten.
Tabell 2
Eksempel på en biopsykososial forløpsmodell
Utvikling av fibromyalgi |
Biologisk |
Psykologisk |
Sosialt |
|---|---|---|---|
Predisponerende |
Genetisk |
Perfeksjonist |
Tidlige traumer |
Sårbarhet |
Kvinner mer utsatt |
‘Ja-menneske’ |
Overgrep |
Muskelsmerte |
Søvnvansker |
Samlivsbrudd |
|
Toksisk stress |
Depresjon |
Lav sosiokøk. status |
|
Akutt, utløsende |
Myofasciell skade med overbelastning |
Langvarig negativ stressbelastning |
Lite forståelse/støtte |
Muskelsmerter under utvikling, ofte en avgrenset skade, ennå ikke stilt FMSdiagnose |
– traume |
Lavt selvbilde |
Høye krav |
– betennelse |
Setter ikke grenser |
Mobbing på jobb |
|
– kroppsholdning |
Lite søvn |
Mistrivsel |
|
– anspenthet |
Manglende kontroll |
Bekymring, omsorg for nær familie |
|
Tidlig forløp |
Økende smertespredning |
Redd, fortvilet Symptomfokus |
Lav utdanning |
Før og etter diagnose |
Sensitisering |
Ingen forklaring |
Lite støtte |
Stress |
Feiloppfatning |
Manglende hjelp |
|
Sickness behavior |
Læring |
Klarer ikke jobb |
|
Fysisk passivitet |
Stress |
Økonomi |
|
Unngåelsesatferd |
Stigmatisering |
||
Vedlikeholdende |
Utbredt myofasciell smerte |
Avmakt, sorg, fortvilelse, resignasjon |
Påkjenninger |
Senforløp |
Sensitisert nervesystem |
Aktivitetsubalanse |
Feilbehandling |
Spenningsnivå |
Utmattelse |
Reaksjoner fra omgivelsene |
|
Organer/ledd |
Smerter |
||
Inflammasjon |
Søvn |
||
Søvnvansker |
Angst, depresjon |
||
Kosthold |
Merknad. Her er den biopsykososiale forløpsmodellen anvendt på fibromyalgi. Den er utarbeidet i samarbeid med Sigrid Hørven Wigers etter en idé fra Sykehus-BUP OUS Rikshospitalet.
Langs disse linjene kan sammensatte symptomtilstander best forstås i en modell med to akser: en biopsykososial akse og en tidsakse. Tabell 2 viser et eksempel på en modell utarbeidet for fibromyalgi. I denne er det gjort et forsøk på å oppsummere flest mulig aspekter. I arbeidet med pasienter fyller vi inn i de rutene som er aktuelle for den enkelte.
Bidra til en tverrfaglig kartlegging
Tverrfaglighet er kanskje mer viktig i klinisk helsepsykologi enn i noen annen spesialitet. Det er ulike modeller som kan benyttes ved tverrfaglig kartlegging. I noen tilfeller kan pasienten møte flere fagpersoner, for eksempel lege, psykolog og fysioterapeut i samme konsultasjon. På denne måten slipper pasienten å gjenta historien til flere fagpersoner, og alle i teamet blir delaktig i konklusjonen sammen med pasienten. I andre tilfeller møter pasienten fagpersonene sekvensielt i ulike konsultasjoner. Det ideelle er at et tverrfaglig team, sammen med pasienten, får anledning til å trekke noen konklusjoner i fellesskap. Ofte er helheten noe mer enn summen av delene. Det faller utenfor rammen av denne artikkelen å gå gjennom hvordan tverrfaglig kartlegging gjøres i praksis.
Kartleggingen som en del av behandlingen
Et viktig mål for behandling i klinisk helsepsykologi er å hjelpe pasienten til en bedre forståelse og innsikt, både om selve den somatiske sykdommen og om egen mestring av sykdommen og følgevirkningene. Under kartleggingen får psykologen mye informasjon om pasientens sykdomsforståelse. Veien fra kartlegging til psykoedukasjon er kort. Kartleggingen av pasientens egen forståelse går ofte rett over i psykoedukasjon og samtaler med sikte på å hjelpe pasienten til bedre innsikt og ikke minst mestring. Det danner grunnlaget for en god relasjon og skaper håp om at endring er mulig. Bare det å tegne en kognitiv diamant eller et tankekart kan fungere som en del av behandlingen. Det er dette tette forholdet mellom kartlegging og behandling som gjør utredningsarbeidet så viktig i klinisk helsepsykologi. Og så spennende.
Merknad. Ingen oppgitte interessekonflikter. Takk til Kristine Finset, Elin Fjerstad, Ingrid Hyldmo, Borrik Schjødt og Sigrid Hørven Wigers for nyttige kommentarer.
Referanser
Berge, T., Fjerstad, E., Hyldmo, I. & Lang, N. (2019). Håndbok i klinisk helsepsykologi. Fagbokforlaget.
Bogucki, O.E., Kacel, E.L., Schumann, M.E., Puspitasari, A.J., Pankey, T.L., Seime, R.J., Sperry, J.A., Gonzalez, C.A. & Morrison, E.J. P. (2022). Clinical health psychology in healthcare: Psychology’s contributions to the medical team. Journal of Interprofessional Education & Practice, 29, 100554. https://doi.org/10.1016/j.xjep.2022.100554
Borchgrevink, P.C., Fors, E., Hara, K., Holen, A. & Stiles, T.C. (2009). Hva er sammensatte lidelser? Tidsskrift for Den norske legeforening, 129, 13–14. https://doi.org/10.4045/tidsskr.09.0429
Budtz-Lilly, A., Schröder, A., Rask, M.T., Fink, P., Vestergaard, M. & Rosendal, M. (2015). Bodily distress syndrome: A new diagnosis for functional disorders in primary care? BMC Family Practice, 16(1), 180. https://doi.org/10.1186/s12875-015-0393-8
Chen, Y., Zheng, J., Xiao, H., Lin, X. & Zhang, X. (2021). Effects of a mind map–based life review program on anxiety and depressive symptoms on cancer patients undergoing chemotherapy: A randomized controlled trial. Cancer Nursing, 45(1), 116–123. https://doi.org/10.1097/NCC.0000000000000874
Fjerstad, E. (2010). Frisk og kronisk syk – et psykologisk perspektiv på kronisk sykdom. Gyldendal.
Fors, E., Jacobsen, H.B., Borchgrevink, P.C. & Stiles T.C. (2024). Somatiske symptomer uten vesentlig medisinsk forklaring: bakgrunn, nosologi og kliniske betraktninger med relevans for psykologer. Tidsskrift for Norsk psykologforening, 51(5), 365–377.
Haugli, L., Strand, E. & Finset, A. (2004). How do patients with rheumatic disease experience their relationships with doctors? A qualitative study on experience of stress and support in the doctor-patient relationship. Patient Education and Counseling, 52(2), 169–174. https://doi.org/10.1016/s0738-3991(03)00023-5
Joseph, S. & Wood, A. (2010). Assessment of positive functioning in clinical psychology: Theoretical and practical issues. Clinical Psychology Review, 30(7), 830–838. https://doi.org/10.1016/j.cpr.2010.01.002
Lacourt, T., Houtveen, J. & van Dornen, L. (2013). «Functional somatic syndromes. One or many?» An answer by cluster analysis. Journal of Psychosomatic Research, 74(1), 6–11. https://doi.org/10.1016/j.jpsychores.2012.09.013
Leiknes, K.A., Finset, A. & Moum, T. (2010). Commonalities and differences between the diagnostic groups: current somatoform disorders anxiety and/or depression, and musculoskeletal disorders. Journal of Psychosomatic Research, 68(5), 439–446. https://doi.org/10.1016/j.jpsychores.2010.02.003
Lundeby, T., Gulbrandsen, P. & Finset, A. (2015). The Expanded Four Habits Model – A teachable consultation model for encounters with patients in emotional distress. Patient Education and Counseling, 98(5), 598–603. https://doi.org/10.1016/j.pec.2015.01.015
Nadinda, P.G., van Laarhoven, A.I. M, Van den Bergh, O., Vlaeyen, J.W. S., Peters, M.L. & Evers, A.W. M. (2024). Expectancies and avoidance: Towards an integrated model of chronic somatic symptoms. Neuroscience and Biobehavioral Reviews, 164, 105808. https://doi.org/10.1016/j.neubiorev.2024.105808
Peterson, A.L. (2015). Introduction to biopsychosocial assessment in clinical health psychology. I F. Andrasik, J.L. Goodie & A.L. Peterson (Red.), Biopsychosocial assessment in clinical health psychology. Guilford Publications.
Reme, S. (2024). Medically Unexplained Symptoms. Lancet, 403. https://doi.org/10.1016/S0140-6736(24)01138-3
Rometsch, C., Mansueto, G., Bermpohl, F.M. G., Martin, A. & Cosci, F. (2024). Prevalence of functional disorders across Europe: a systematic review and meta-analysis. European Journal of Epidemiology, 39(6), 571–586. https://doi.org/10.1007/s10654-024-01109-5
Storla, D.G. (Red.). (2016). Diffusitas. Når legen står fast. Fagbokforlaget.
Street Jr., R.L., Makoul, G., Arora, N.K. & Epstein, R.M. (2009). How does communication heal? Pathways linking clinician-patient communication to health outcomes. Patient Education and Counseling, 74(3), 295–301. https://doi.org/10.1016/j.pec.2008.11.015
Wigers, S.H., Veierød, M.B., Mengshoel, A. M, Forseth, K.Ø., Dahli, M.P., Juel, N. G & Natvig, B. (2024). Healthcare experiences of fibromyalgia patients and their associations with satisfaction and pain relief. A patient survey. Scandinavian Journal of Pain, 24(1), 20230141. https://doi.org/10.1515/sjpain-2023-0141
Williams, C., Williams, S. & Appleton, K. (1997). Mind maps: An aid to effective formulation. Behavioural and Cognitive Psychotherapy, 25(3), 261–267. https://doi.org/10.1017/S1352465800018555
Zimmermann, C., del Piccolo, L. & Finset, A. (2007). Cues and concerns by patients in medical consultations: a literature review. Psychological Bulletin, 133(3), 438–463. https://doi.org/10.1037/0033-2909.133.3.438
