Simulering og aggravering av nevrokognitiv funksjonssvikt
Jens Egeland
-
Jens Egeland
Klinikk for Psykisk Helse og Rusbehandling, Sykehuset i Vestfold, Psykologisk institutt, Universitetet i Oslo
jens.egeland@siv.no
Psychologists examining patients involved in injury litigation, must consider the possibility of malingered neurocognitive dysfunction. This review article discusses the definition, diagnosis and baserate of malingering, as well as methods to detect exaggeration and malingering. Results from an earlier study by Egeland & Langfjæran (2007) are presented, as well as two historic cases that illustrate the complexities in this field. Distrust between patient and psychologist must be added to the list of contexts in risk of eliciting malingered test performance. The ethics of using symptom validity tests and unveiling the invalidity of a test protocol to the patient and in written reports, are discussed.
Keywords: malingering, symptom validity, Slick criteria, test ethics
Hvilke forhold øker risikoen for invalide undersøkelsesresultater? Hva teller som mulig, sannsynlig eller sikker aggravering av kognitive vansker? Det er et ubehagelig faktum at noen klienter i bestemte sammenhenger gir inntrykk av større vansker enn de egentlig har.
Erkjennelsen av at noen pasienter aggraverer eller simulerer kognitive vansker eller psykiske plager kan være vanskelig å ta inn over seg. Selv om psykologer i årtier har problematisert sekundærgevinster ved symptomer, har man likevel vanligvis tenkt at klienters utsagn om sin situasjon er gyldige utsagn om hvordan de subjektivt opplever situasjonen. Etter hvert som psykologer er brakt inn i sammenhenger der deres erklæringer har stor økonomisk betydning i form av erstatninger, har imidlertid spørsmål om mer eller mindre bevisst symptomaggravering blitt stadig mer aktuelt. Denne artikkelen er en drøfting av problemstillinger knyttet til aggravering og metoder for å avdekke dette.
Begrepsavklaringer
Det meste av forskningslitteraturen på engelsk anvender begrepet «malingering». I Norge har begrepet «aggravering» blitt innarbeidet og vil i fortsettelsen brukes synonymt med «malingering». «Aggravere» kommer fra det latinske verbet «aggravo» som betyr å tynge ned eller å gjøre vanskeligere. Mens aggravering således er å overdrive sykdomssymptomer, defineres «simulere» ifølge Universitetsforlagets medisinske ordbok (1998) som å late som en er syk. «Aggravere» vil nok oppfattes som et mindre verdiladet ord enn både simulering og «malingering». «Malingering» defineres i DSM-IV-TR (American Psychiatric Association, 2000) som en «intensjonell produksjon av falske eller sterkt overdrevne fysiske eller psykiske symptomer for å oppnå en ekstern belønning» (s. 739, min oversettelse). I ICD-10 (Verdens Helseorganisasjon, 2000) skal koden Z76.5 «bevisst simulering» brukes der det er en tydelig ytre motivasjon. «Viljestyrt produksjon eller simulering av symptomer eller dysfunksjon, enten fysisk eller psykisk» kan imidlertid kodes som en personlighets- eller atferdsforstyrrelse (F68.1) når motivasjonen er mindre klar. Ved «rentenevrose» (F69.0) i personlighetsdiagnose-kapitlet kan fokus på egne plager gjerne være motivert av ønske om erstatning initialt, men arter seg etter hvert som en nevrose i betydningen at persepsjonen endres slik at personen bare ser lidelsen og feilbehandlingen også etter at erstatningssaken er ferdig. ICD-10-kategorien F68.1 omhandler altså gjentatt og varig simulering av fysiske eller psykiske symptomer som er indre styrt. Også Münchhausens syndrom og «hospitalhoppersyndromet», der pasienten ikke bare simulerer, men faktisk påfører seg selv reelle blødninger eller forgiftninger, inkluderes i denne diagnosen. Til forskjell fra aggravering får pasienten ingen ytre belønning i form av erstatning som lønn for strevet.
Det er interessant å merke seg at ifølge DSM IV kan aggravering være adaptivt, eksempelvis når en krigsfange spiller syk. Presiseringen kan tjene til å korrigere en individualistisk og moralistisk tilnærming til aggravering. Dessverre mangler forskning der personen som aggraverer, selv kommer til orde med sin versjon. Forskningen vi skal gjennomgå nedenfor, viser imidlertid klart betydningen av konteksten for hvorvidt en person aggraverer. Psykologen som ovenfor aggraverende pasienter kan se det som viktig å ikke bli lurt, må samtidig forstå at handlingen fra klientens side kan forstås som en forsvarskamp mot det hun eller han oppfatter som en illegitim fiende, det være seg forsikringsselskapet eller psykologen.
Fra gruppefunn til identifikasjon av enkeltindivider
Binder og Rohlings (1996) meta-analyse av betydningen av økonomiske insentiver på nevropsykologiske testresultater viste en forskjell i gjennomsnittlig effektstørrelse mellom pasienter med og uten erstatningssaker («litigation») på et halvt standardavvik. Slike funn legitimerer at spørsmålet om økonomisk kompensasjon er selve inngangsspørsmålet til aggraveringsproblematikken: Er det ingen kjent erstatningsimplikasjon av prøvefunnet, er det vanligvis ikke nødvendig å bruke formelle prosedyrer for å avklare spørsmål om testresultatenes validitet. Har undersøkelsesresultatet betydelige økonomiske konsekvenser, bør validiteten vurderes, uten å ty til mistenkeliggjøring i det enkelte tilfellet.
De såkalte «Slick-kriteriene» (Millis, 2004; Slick, Sherman & Iverson, 1999) er nettopp et forsøk på å etablere diagnostiske kriterier for «mulig», «sannsynlig» og «sikker» aggravering av kognitiv funksjon i det enkelte tilfelle. Kriteriet for en sikker aggravering er tilstedeværelsen av en sikker negativ respons-stil (kriterium B1) som ikke kan forklares av psykiatriske, nevrologiske eller utviklingsmessige forhold (kriterium D). Med sikker negativ respons-stil menes testresultater signifikant svakere enn tilfeldighet på en flervalgsprøve. Resultater som ikke er signifikant under sjanse, men likevel under en empirisk etablert grenseverdi for aggravering på en godt validert aggraveringstest, regnes som sannsynlig negativ responsstil (kriterium B2). Dette, samt ytterligere uoverensstemmelse mellom testresultater og minst en av fire sett av «annen informasjon», klassifiseres som sannsynlig aggravering av nevrokognitiv funksjon. Disse fire typene «annen informasjon» er uoverensstemmelse mellom testresultater og hva som er vanlig skademønster, observert atferd, komparentopplysninger eller journalopplysninger. Diagnostiseringen av sannsynlig aggravering kan også foretas hvis det foreligger et symptom fra B-listen (altså funn fra den nevropsykologiske undersøkelsen) og et funn fra C-listen som inneholder selvrapporterte symptomer. Også her er prinsippet at uoverensstemmelser mellom subjektive utsagn og annen informasjon (journalopplysninger, komparentopplysninger eller atferdsobservasjoner) indikerer aggravering.
Foreligger det ikke holdepunkter for aggravering fra den nevropsykologiske undersøkelsen, kan mulig aggravering av nevrokognitiv funksjon diagnostiseres ut fra et funn på C-listen, altså uoverensstemmelse mellom subjektive utsagn og annen informasjon. Også her må imidlertid kriterium D, fravær av alternative psykiatriske eller nevrologiske faktorer, være tilfredsstilt. Tilfredsstiller klienten for øvrig kriteriene for en sikker eller sannsynlig aggravering, samtidig som man ikke kan utelukke slik alternativ etiologi, kan klienten likevel diagnostiseres med en mulig aggravering, så lenge den alternative etiologien er spesifisert.
Forekomst
Det ligger i definisjonen av aggravering at fenomenet med nødvendighet må være mer vanlig i noen sammenhenger enn i andre. I kliniske kontekster der undersøkelsesresultatene ikke har økonomiske konsekvenser, er insentivet for aggravering vanligvis mindre. I kontekster der det kan være tale om større erstatninger, vil man anta at risikoen er større. Tall fra USA kan være vanskelige å overføre til en skandinavisk kontekst. I USA vil personer kunne bli tilkjent store erstatningsbeløp når de kommer inn under en forsikringsordning, mens samfunnets økonomiske sikkerhetsnett for personer som ikke dekkes, eller ikke vinner frem med krav (men som likevel er arbeidsuføre), er klart svakere enn i Norge. En spørreundersøkelse blant amerikanske nevropsykologer (Mittenberg, Patton, Canyock & Condit, 2002) indikerte en lav sannsynlighet for aggravering i forsikrings-/trygdesaker blant personer med depresjon, epilepsi, demens eller dissosiative forstyrrelser. Derimot var forekomsten av sannsynlig aggravering høy i erstatningssaker som involverte lette hodeskader (41 %), fibromyalgi/smerte (38 %), psykosomatiske lidelser (33 %) og løsemiddelskade (29 %). Vi vet lite om prevalensen av aggravering utenfor USA. I et mindre utvalg av pasienter med mulig toksisk encefalopati ved Rikshospitalet fant Aresvik, Sundet, Schanke, Gjeruldsen og Bergersen (2000) omtrent den samme prevalensen som Mittenberg et al. (2002). En nederlandsk studie av pasienter med nakkeslengsskade fant at 61 % av pasienter undersøkt i erstatningssammenheng skåret under grenseverdien på en aggraveringstest, mens tilsvarende mål for nakkeskade-pasienter uten kjent erstatningssak var 29 % underytere (Schmand et al., 1998).
Jeg fortolker to tendenser inn i det amerikanske materialet: Det ene er at frekvensen av aggravering er høyest der det er snakk om de største erstatningene - altså ikke bare trygd, men menerstatninger. Den andre tendensen er at forekomsten er høyere overfor lidelser som er mistenkeliggjort eller mistrodd av fagmiljøene. Mens personer med påført hjerneskade i trafikken vil kunne få erstatning for tap av fremtidig ervervsevne og livskvalitet, vil personer med sykdomsrelaterte plager få mindre uførhetsutbetalinger. Hvis erstatningsbeløpet alene var motiverende for aggravering, kan en undre seg over den høye forekomsten blant personer med fibromyalgi og psykosomatiske lidelser. Det er ingen grunn til å tro at personer med disse lidelsene skulle være mindre ærlige enn andre, og de har ikke større insentiver enn personer eksempelvis med epilepsi for å oppnå erstatninger. Forskjellen kan være at de har en forventning om å bli mistrodd. Aggraveringen kan i så fall være motivert ut fra behovet for oppreisning. Mens EEG «objektiviserer» vanskene hos en person med epilepsi, er muskulær smerte og forhøyet trettbarhet usynlige symptomer som det er vanskelig å fange opp i undersøkelsen, noe som kan friste klienten til å overdrive sine symptomer.
Det er betryggende for nevropsykologers integritet at Mittenberg et al. (2002) fant at det kun hadde mindre betydning om klienten var henvist av aktoratet eller forsvaret i straffesaker, eller saksøkte/saksøker i erstatningssaker.
I Egeland og Langfjærans studie (2007) skåret 46 % av pasientene under grenseverdien for sannsynlig aggravering på symptomvaliditetstesten Victoria Symptom Validity Test (VSVT: Slick, Hopp, Strauss & Thompson, 1997). Utvalget på 89 personer besto imidlertid kun av personer med høye insentiver for aggravering i form av erstatningssaker eller rettspsykiatriske vurderinger i straffesaker. Her var det ingen forskjell i alder, kjønn, utdanning eller tid siden skade mellom gruppen av sannsynlige aggraverere og de to andre gruppene, som besto av personer med valide testprotokoller, og som enten hadde en lett kognitiv svikt eller presterte normalt. Også de som presterte normalt, hadde vært utsatt for toksisk påvirkning i sitt arbeid eller vært involvert i en ulykke med hodeskade, men hadde enten ikke pådratt seg målbare kognitive vansker, eller resultatene var blitt normalisert ved annen gangs undersøkelse. Det var statistisk signifikant færre av de sannsynlige aggravererne som var i arbeid eller utdanning selv når det ble sammenlignet med gruppen som hadde sikre utfall. Man kan derfor tenke seg at personer som aggraverer, gjennomgående er mer sosialt marginalisert. Det var imidlertid ingen sammenheng mellom gruppetilhørighet og sivil status (hvorvidt man bodde sammen med partner eller alene). Det var en tendens i retning av at flere av aggravererne var henvist for «second opinion» sammenlignet med gruppen med valide utfall (24 % versus 7 %, p = .052). Dette styrker igjen antakelsen om at relasjonen mellom klient og undersøker er viktig for å forstå aggraveringens kontekst. På samme måte som de amerikanske funnene indikerer en økt risiko for aggravering blant underkjente klientgrupper med for eksempel fibromyalgi, er det rimelig at risikoen øker hvis pasienten har en erfaring med at en tidligere nevropsykologisk undersøkelse har vist sparsomme eller negative funn som de var uenige i.
Symptomvaliditetstester
Symptomvaliditetstester er vanligvis enkle tester som i design ligner prøver på gjenkjenningshukommelse. De fleste vil klare oppgavene nær feilfritt såfremt de er motivert for å gjøre sitt beste. Ønsker de å kommunisere vansker, kan dette komme til uttrykk i så ekstremt svake resultater at det synes åpenbart at klienten aggraverer. Victoria Symptom Validity Test (Slick et al., 1997) består av 24 «lette» og 24 «vanskelige» tallhukommelsesoppgaver der testpersonen får valget mellom to svaralternativer. Seksten presentasjoner har en latenstid på 5 sekunder mellom presentasjon og gjenkjenning, mens ytterligere to ganger 16 eksponeringer har henholdsvis 10 og 15 sekunders latensperiode. Samlet sett vil tilfeldig gjetting tilsi at pasienten vil ha halvparten av oppgavene rett. I Egeland og Langfjærans undersøkelse (2007) hadde 63 % av personene som ble klassifisert som aggraverere, halvparten eller færre av svarene korrekt, altså en negativ respons-stil. Det vil si at de tilfredsstilte kriteriene for en sikker aggravering (Slick, Sherman & Iverson, 1999) når også alternative årsaker til underytingen ble vurdert og ekskludert. I tidlige versjoner av VSVT ble grenseverdiene for sannsynlig invalid testprotokoll satt svært forsiktig for å unngå falskt positive. Senere undersøkelser har vist at selv personer som skårer under 1. prosentil-nivå på hukommelsestestene California Verbal Learning Test (CVLT-2: Delis, Kramer, Kaplan, & Ober, 2000) og Rey Complex Figure Test (RCFT: Meyers & Meyers, 1996), likevel har nær perfekt skåre på VSVT (Slick, Tan, Strauss, Mateer, Harnadek & Sherman, 2003). Ut fra VSVT-resultater fra pasienter med lett hodeskade som enten lå i erstatningssak eller ikke, anbefalte Grote et al. (2000) en grenseverdi for mulig aggravering på mindre enn 21 rette av 24 vanskelige ledd. Valget av grenseverdi må balansere mellom hensynet til å unngå falskt positive og samtidig være tilstrekkelig sensitiv for aggravering. Det er viktig å understreke at man gjennomgående finner bimodale fordelinger av resultater i utvalg der det er mistanke om at noen aggraverer.
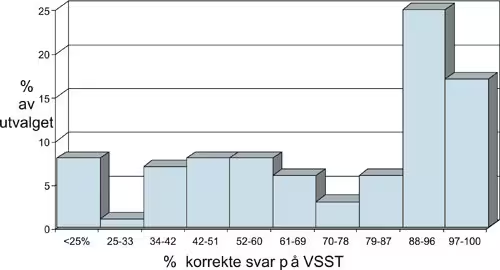
Figur 1. Personer med ulik prosentandel av riktige «vanskelige» ledd rett på VSVT: 89 personer undersøkt nevropsykologisk i forbindelse med på-gå-ende erstatningssak (65 personer med alle tre delprø-ver på VSVT, 24 personer undersøkt med 5- og 10-sekunders-delprø-vene).
Figur 1 viser fordelingen av såkalte vanskelige ledd hos 89 personer som gjennomførte to ulike administreringer av VSVT ved undertegnedes avtalepraksis i perioden 1995 - 2005. Tjuefire personer gjennomførte kun de to første delprøvene i testen, dvs. fem og ti sekunders latensperiode mellom eksponeringen av det femsifrede tallet og presentasjonen av gjenkjenningsalternativene. Nitten av disse hadde da kun hatt en eller ingen feil, noe som tilsa en valid protokoll. De gjenværende fem hadde ti eller færre rett, noe som tilsa sannsynlig aggravering. De øvrige 65 personene fullførte alle tre delprøvene. For å kunne se på disse resultatene samlet er antall riktige svar regnet om til prosent riktige svar og presentert i tabell 1. Det fremkommer ingen normalfordelt kurve slik man ser på tester som faktisk måler hukommelse. Tvert imot er fordelingen tilnærmet bimodal. Grote et al.s (2000) vurdering av empirisk grenseverdi for sannsynlig aggravering (under 21 av 24 vanskelige rett) svarer til fallet i kurven under 88 % riktige.
En annen hyppig brukt symptomvaliditetstest er Test of Memory Malingering (TOMM: Tombaugh, 1996). I den reviderte versjonen av CVLT er det inkludert en tvungen gjenkjenningsprøve som kan tas etter at den ordinære «frie» gjenkjenningsprøven er gjennomført. Selv personer som har vansker med riktig gjenkjenning av ord de presumptivt skulle ha lært 20 minutter tidligere, vil likevel ha en viss følelse av hvorvidt ordene besto av eksempelvis vanlige substantiver eller verb. I den tvungne gjenkjenningsvarianten skal personen velge det riktige alternativet av to ord. Det feilaktige alternativet fremstår som meget usannsynlig.
Inkonsistens
En vanlig måte å få mistanke om aggravering på er når det foreligger en eller annen type inkonsistens i klientens atferd. Det kan eksempelvis være at de formelle undersøkelsesresultatene er svakere enn det funksjonsnivået i dagliglivet tilsier. Eksempler vil være pasienter som angir å kjøre bil uten vansker, men som skårer så vidt svakt på tester av oppmerksomhet og tempo at det vanligvis vil være kontraindisert å inneha førerkort.
Klinikeren kan også komme til å mistenke aggravering der det er et misforhold mellom utfall og det en ville forvente ut fra kunnskap om skademekanismen. Et eksempel er når en person undersøkes for mulig løsemiddelbetinget encefalopati, men presterer så vidt svakt at det kunne indikere en demensutvikling. Samtidig er det viktig å understreke at den nevropsykologiske undersøkelsen nettopp er mest nyttig når man finner noe som ikke var forventet på forhånd! Vaskulært betinget sentralnervøs skade eller progredierende hjernelidelser er for øvrig viktige differensialdiagnoser til løsemiddelskade. Det er generelt vanskelig å predikere testresultater ut fra bakgrunnsinformasjon, fordi det ikke er et ett-til-ett-forhold mellom skade og kognitive utfall (Morrow, Muldoon & Sandstrom, 2001). Samtidig vil pasienter variere med hensyn til premorbid funksjonsnivå og sårbarhet overfor forstyrrelse av integriteten i sentralnervesystemet.
En tredje type inkonsistens er manglende overensstemmelse mellom testresultater ved gjentatte nevropsykologiske undersøkelser. Ved hjelp av en «retest konsistens-indeks» fant Reitan og Wolfson (1997) at hodeskadepasienter uten erstatningssaker gjennomgående oppnådde bedre resultater ved retesting, mens pasienter i erstatningssaker skåret noe svakere. Erstatningsgruppen var mindre konsistent med hensyn til hvilke enkeltledd de svarte feil eller riktig på ved retesting med språkprøvene på WAIS-R.
Selv om slik manglende overensstemmelse mellom retestinger kan gi holdepunkter for aggravering, er variabilitet typisk for pasienter med svikt i eksekutivfunksjoner etter frontal hjerneskade (Alexander & Stuss, 2000). Svikt i monitorering av atferd ytrer seg i at man får til en oppgave under en bestemt struktur eller spesifikke utløserbetingelser, men ikke mestrer samme oppgave under andre betingelser.
En fjerde type inkonsistens er når testprofilen ikke samsvarer med psykologens kunnskap om hvordan personer med skader oppfører seg. Jeg vil drøfte et par eksempler på det nedenfor og også føye til et eget avsnitt om forbigående hukommelsestap, et fenomen som har fascinert psykologer fra Freuds tid, og som stadig utfordrer oss i kriminalsaker.
Relativt svakere gjenkjenning enn gjenkalling
Det er anerkjent i all hukommelsesforskning at fri gjenkalling er vanskeligere enn gjenkjenning. Ved amnesi har pasienten vansker uansett hvilke hjelpebetingelser som tilbys i gjenhentingen, mens eksempelvis depresjon og subkortikal hjerneskade innebærer spesifikke vansker med å hente frem kunnskap man «egentlig» husker (Egeland et al, 2005; Massman, Delis, Butters, Dupont, & Gillin, 1992). Påminnere i form av kategori-stikkord eller muligheten til valg mellom alternativer brukes til å hjelpe pasienten å komme på det hun/han ikke husket av seg selv. Det finnes imidlertid ingen kjent lidelse der man ser det motsatte mønsteret, altså at fri gjenkalling eksempelvis er lett redusert, mens gjenkjenning er betydelig redusert. Bedre gjenkalling enn gjenkjenning er således en sterk indikasjon på mulig aggravering.
Nedsatt prosesseringstempo kun på enkle prøver
Nedsatt prosesseringstempo er en vanlig senfølge etter lette hodeskader (Spikman, van Zomeren & Deelman, 1996), og er også typisk ved langtids løsemiddeleksponering (Morrow et al., 2001). Imidlertid er ikke alle nevropsykologiske tester like sensitive for nedgangen i psykomotorisk effektivitet. Generelt er tempoavhengige tester av kontrollert oppmerksomhet mer affisert enn automatiske oppgaver (Fernandez-Ducque & Posner, 2001). Typisk kan det motsatte mønsteret opptre ved aggravering, altså at enkle overlærte oppgaver så som lesetempo er mest forsinket. Et eksempel er forholdet mellom A-varianten av Trail Making-testen og den mer kompliserte B-varianten (Reitan, 1992). I TMT-A presenteres klienten for et A4-ark med nummererte sirkler spredd utover. Klienten skal, så raskt som mulig, trekke en sammenhengende strek fra første til siste nummer. I TMT-B har arket både tall og bokstaver, og klienten skal trekke streken vekselvis fra lavest tall til første bokstav i alfabetet til neste tall og neste bokstav osv. Siden TMT-B stiller krav til simultankapasitet, mens A-delen er en enklere tempoprøve, kan ratio-forholdet dem imellom utsi noe om hvorvidt det foreligger en spesifikk reduksjon i simultankapasitet som er større enn temporeduksjonen. Dette vil en forvente ved de fleste lette diffuse hjernelidelser. Personene som var klassifisert som sannsynlige aggraverere i Egeland og Langfjærans (2007) studie, viste imidlertid det motsatte mønsteret. Det er vanlig å bruke ca. 2,5 ganger så lang tid på Trails B som på Trails A (Lamberty, Putnam, Chatel, Bieliauskas & Adams, 1994). Personer med hjerneskade bruker vanligvis enda lengre tid. Tjueåtte av 41 sannsynlige aggraverere i Egeland og Langfjæran (i trykk) hadde imidlertid en Trails B : A-ratio som var mindre enn 2,5, noe som gir en sensitivitet på 68 %. Spesifisiteten var imidlertid ikke høyere enn 57 %, dvs. at nær halvparten av de som ble identifisert som mulige aggraverere med denne Trails B : A-ratio-grenseverdien, faktisk var falskt positive hvis en legger VSVT-klassifikasjonen til grunn.
Den samme tankegangen om at svikt i de mest kompliserte funksjonene indikerer hjerneskade, mens det motsatte mønsteret kan gi mistanke om aggravering, lå under Egeland og Langfjærans analyse av skårene på Stroop-testen (Golden, 1978). Denne prøven består av en enkel leseoppgave (fargenavn), benevningsoppgave (farger) og en inkongruent benevningsoppgave der pasienten skal si fargen ordet er skrevet i, og ikke lese ordet (farge-ord). Ut fra tempoet på de to første (enkle) oppgavene kan man regne ut en forventet skåre på farge-ord-prøven. Å bruke mer tid på farge-ord-prøven enn predikert indikerer et konsentrasjonsproblem. Å bruke kortere tid enn predikert kan enten tyde på meget god konsentrasjonsevne eller at prøven er invalid fordi testpersonen presterer urimelig sakte på de to enkle prøvene (som vanligvis går fort). Negativ interferens på Stroop (bedre enn forventet skåre på farge-ord) hadde en sensitivitet for aggravering på 61 % og en spesifisitet på 59 %. Da vi anvendte både en negativ Stroop-effekt og en lav TMT-ratio som indikasjon på mulig aggravering, falt sensitiviteten til 47 %, men spesifisiteten økte til 82 %. Hvis enten en negativ Stroop-effekt eller en lav TMT-ratio ble brukt som kriterium, økte sensitiviteten til 82 %, men spesifisiteten falt til uakseptable 35 %.
Egeland og Langfjæran (2007) ga to anbefalinger til klinikeren. Den ene var konkret i forhold til testresultater på Stroop og TMT: Kombinasjonen av lav TMT-ratio og en negativ Stroop-effekt øker sannsynligheten for aggravering i undersøkelser gjort i erstatningssaker. Når dette forefinnes, bør man undersøke om andre atferdsmessige eller testmessige inkonsistenser forekommer, og vurdere å gjennomføre en symptomvaliditetstest. Pasienter som skårer svakere enn forventet ut fra sykehistorien, men som viser en høy TMT-ratio og en spesifikk Stroop-effekt, bør undersøkes grundig med tanke på å oppdage andre tegn til (uoppdaget) hjernedysfunksjon.
Den andre anbefalingen berører tilnærmingen til aggraveringsproblematikken. Hvorvidt en test-protokoll er valid eller ikke, bør alltid gjøres ut fra en samlet vurdering av informasjon fra mange kilder. Det vil være nyttig å kunne gjenkjenne utypiske eller mulig invalide mønstre i tester som vi ellers bruker i undersøkelsen. Hver for seg er slike mønstre neppe tilstrekkelige til å trekke sikre slutninger, men samlet sett kan de bidra til sikrere vurderinger. Et viktig poeng ved å kunne gjenkjenne valide og invalide mønstre i kliniske tester er at selve undersøkelsen ikke påvirkes. Det bygges etter hvert opp betydelig kunnskap om mulige aggraveringsmønstre i en rekke tester. Generelt gjelder at sensitivitet synker ved høy spesifisitet og omvendt. For WCST (Greve, Bianchini, Mathias, Houston & Crouch, 2002) rapporteres sensitivitet over 33 % med spesifisitet på ca. 90 % for enkeltmål på mulig aggravering, mens det ved bruk av flere mål samtidig var mulig å få sensitivitet på over 60 prosent. Ved hjelp av 8 mål fra CVLT var det mulig å få en sensitivitet på over 50 % ved høy spesifisitet (> 95 %). I Appendiks 1 følger en oversikt over litteratur om aggravering knyttet til tester som er i klinisk bruk i Norge. Samlet støtter en gjennomgang av denne litteraturen konklusjonen om at en vurdering av mulig eller sannsynlig aggravering alltid må gjøres ut fra en samlet vurdering.
Retrograd amnesi
I populærlitteratur om hukommelsesforstyrrelser har tap av hukommelse for tidligere hendelser en fremtredende plass. Aki Kaurismäkis film «Mannen uten minne» er et eksempel. Det historisk mest kjente eksempelet på tap av selvbiografisk hukommelse er trolig «smemorato de Collegno» - amnestikeren fra Collegno (Zago, Sartori & Scarlato, 2004) som dukket opp på et psykiatrisk asyl i 1926. En inntil da antatt enke identifiserte ham som sin ektemann professor Canella, som hadde forsvunnet 11 år tidligere i 1. verdenskrig. Han ble imidlertid også gjenkjent av ektefellen til en kjent svindler. Etter mange år i rettssystemet tapte han kampen om Canella-identiteten. Også den senere tids mest kjente simulant, «pianomannen», frambar en total retrograd amnesi, skjønt også andre sviktsymptomer som tilsynelatende ekspressiv og impressiv afasi (news.bbc.co.uk., 2006). Slike historier er fascinerende, men i virkeligheten er retrograd amnesi uten omfattende nylæringsvansker uvanlig som følge av hjerneorganisk skade (Hodges, 1995). Når det forekommer, vil det typisk være en tidsgradient tilbake fra skadetidspunktet. Er det ikke det, bør klinikeren i første omgang se etter symptomer på psykogen amnesi eller dissosiativ forstyrrelse eller vurdere simulering.
Aggravering og hjerneskade
Simulering og aggravering fremstilles ofte som en alternativ forklaring på hjerneorganisk skade som forklaring på svake resultater på nevropsykologiske tester. Det er imidlertid mye som tyder på at aggravering kan forekomme samtidig med hjerneorganisk skade. I vår egen studie kartla vi frekvens av bildediagnostiske funn (cerebral CT/MR) eller nevrologiske utfall og fant at fem prosent av aggraveringsgruppen faktisk hadde sikre tegn på hjerneskade. Blant pasientene med valide nevropsykologiske prøveresultater som tydet på skade, var den samme frekvensen 20 %. Denne forskjellen var ikke statistisk signifikant. Bianchini, Greve og Love (2003) hevder at deres kasuspresentasjon av tre pasienter med dokumentert moderat til alvorlig traumatisk hjerneskade er den første dokumentasjon av bevisst aggravering i en kontekst hvor pasienten løper liten risiko for å bli mistenkeliggjort på forhånd. Faren er imidlertid til stede for at påvisningen av aggravering kan føre til at den genuine kognitive svikten ikke tas tilstrekkelig på alvor. En pasient som aggraverte ved undersøkelse i undertegnedes avtalepraksis, hadde en uoppdaget cancer som han døde av få måneder etter. En svulst var lokalisert frontalt i hjernen.
Grünthal-Störring-saken (Zangwill, 1967) viser nødvendigheten av ydmykhet når man trekker slutninger om hva som er tegn på hjerneskade eller ikke. De to nevrologene saken ble navngitt etter, påviste at pasienten hadde en isolert anterograd hukommelsessvikt, uten initial retrograd amnesi for mer enn fire timer, etter å ha vært utsatt for kulloksidforgiftning. Ved gjentatte undersøkelser i tiårene fremover ville pasienten systematisk angi dagens dato til mai 1926 og sin egen alder til 24 år. Med økende psykologisering i nevrologien ble imidlertid pasientens hjerneskade betvilt etter 2. verdenskrig. Mange av de fenomenene vi i dag vil fortolke som typisk for anoksisk hjerneskade, ble den gang brukt som argument for at det må ha vært psykogene årsaker eller sågar aggravering inne i bildet. Den korte varigheten av den pre-traumatiske amnesien, og eksempler på at pasienten likevel lærte, ble brukt som motbevis på at dette kunne være rent organisk. Eksempler på læring var at han i 1949 gjenkjente jakken sin, og at hans atferd i 1956 viste at han kjente til planløsningen i et hus han hadde flyttet til etter skaden. I dag vet vi at nettopp denne dissosiasjonen mellom bedre implisitt enn eksplisitt hukommelse er typisk ved hjerneorganisk skade (Baddeley, 1995). Symptomene til denne hjerneskadde mannen ble på et tidspunkt fortolket som skyldfølelse over førekteskapelig sex med forloveden. Likheten mellom avhengighetsrelasjonen til moren og senere til forloveden som han giftet seg med etter skaden, ble trukket frem, og stigmatiserte hennes motiver for å ta hånd om mannen som hun en gang hadde falt for. I den senere litteraturen om saken fikk kona lite flatterende omtale. Hun nektet etter hvert nye generasjoner av fagfolk tilgang til huset, og ble beskrevet som fryktelig selvmedlidende. Hun beskrev at mannen bare kunne gjøre meget enkle oppgaver hjemme. Andre hadde imidlertid observert at han trakk en håndkjerre gjennom landsbyen! At pasienten utover amnesien ikke frembød andre symptomer på psykisk lidelse, kunne bekreftes av naboer og legene som ble kjent med ham ved å utgi seg for å være turister. Han skal imidlertid ha blitt ganske utilpass når sistnevnte ga seg til kjenne.
Fagetikk
Grünthal-Störring-saken illustrerer faren ved å fortolke pasientens atferd ut fra utilstrekkelig kunnskap om forholdet mellom hjerne og atferd. Den illustrerer helt klart også et fagetisk overtramp, idet behandlerne aktivt villeder pasienten. Spørsmålet er imidlertid om bruken av symptomvaliditetstester også kan representere en type villedning. Selv om jeg personlig synes det bedrer dialogen med klienten underveis i undersøkelsen hvis jeg forklarer hva de enkelte testene i et sammensatt testbatteri måler, er det ikke fagetisk påkrevd å gjøre det. To forhold bør imidlertid ivaretas i selve undersøkelsen: 1) Pasienten må få en generell orientering innledningsvis om hva undersøkelsen går ut på, og hvordan psykologen vil bruke resultatene. Selv pleier jeg å orientere om at «Du vil gå igjennom en rekke ulike tester eller oppgaver som måler tempo, oppmerksomhet, hukommelse m.m.» uten eksplisitt henvisning til validitetstesting. Så informerer jeg om hvordan jeg vil bruke test-resultatene: «Når jeg ser på testresultatene, vil jeg sammenligne dine resultater med hva andre på samme alder får til. Jeg vil også sammenligne deg med deg selv - altså se på hva du får til og hva du strever med, og hva det kan fortelle meg. Du kommet til å bli sliten, men det er viktig at du hele tiden anstrenger deg for å gjøre ditt beste. Hvis ikke vil det kunne lage vansker for de slutningene jeg skal trekke.»
Introduksjonen til symptomvaliditetstesten må gis slik at den ikke innebærer eksplisitt villedning. I instruksjonen til VSVT foreslås det at man sier følgende: «Du vil nå ta en hukommelsestest som krever konsentrasjon. Mennesker med hukommelsessvikt synes ofte den er vanskelig» (Slick et al., 1997 s. 20, min oversettelse). Selv om man altså hevder at testen er vanskelig, gir man ikke villedende informasjon om at det vil være vanlig å gjøre feil! Mange vil likevel hevde at dette innebærer en implisitt villedning, all den tid den egentlige hensikten med testen ikke er kjent for test-personen. Dette kan utgjøre et etisk dilemma. Pasienter med høy paranoid beredskap vil i ettertid kunne oppleve kontrolltapet i det å gå igjennom en test med en slik skjult hensikt, som en krenkelse av egen autonomi. De fleste vil imidlertid være innforstått med at fagpersonen gjør vurderinger av både utfallsmønstre og gyldighet av undersøkelsen, og at resonnementene bak hver test ikke kan forklares på forhånd.
Rapporten fra undersøkelsen bør inneholde informasjon om at det er tatt en symptomvaliditetstest. Når det fremstår som overveiende sannsynlig at test-protokollen er invalid, må det fremkomme av rapporten. Selv om det kan virke ubehagelig og stigmatiserende å eventuelt skrive at «undersøkelsen trolig ikke er valid», er det ikke noe alternativ å heller skrive at «undersøkelsen ikke viser holdepunkt for hjerneorganisk skade». Jeg har foretatt «second opinion»-undersøkelser der jeg har en mistanke om at psykologen har valgt den sistnevnte formuleringen når den førstnevnte situasjonen foreligger. Som nevnt tidligere innebærer ikke aggravering at personen ikke samtidig kan ha en genuin skade, det er bare vanskeligere å dokumentere den.
Vi har sett at sannsynligheten for aggravering trolig øker med muligheten for økonomisk gevinst, men også at aggravering kan skyldes at klienten forventer å bli mistrodd. Dette kan skyldes hennes eller hans spesielle læringshistorie. Eksempelvis kan klienten ha hatt en negativ opplevelse av en tidligere undersøkelse. En annen grunn kan være at klienten forventer at den type problematikk hun eller han presenterer, vil fortolkes som uttrykk for en psykisk lidelse. Pasienten kan oppleve at hun avfeies med en depresjonsdiagnose, der hun selv mener at det er en ekte, dvs. organisk betinget, sykdom. Psykologen må være seg bevisst dynamikken i en slik eskalerende kommunikasjon. Eksempelvis ser jeg for meg at klientens kone i Grünthal-Störring-saken lett har kommet inn i en «ond sirkel» der fortolkningen av henne som kontrollerende har medført at hun har avvist besøk av nye fagpersoner, som derfor har fått bekreftet sin antakelse. Klienter kan også oppleve at henvisningen til undersøkelse skjer mot deres ønske. De kan eksempelvis mene at deres erstatningssak er tilstrekkelig belyst gjennom tidligere undersøkelser, og et kravet om nok en «second opinion»-undersøkelse før ferdigbehandling er gjort etter press fra forsikringsselskapet. Psykologen vil da kunne bli oppfattet som «kjøpt og betalt» av motparten. De fagetiske retningslinjene (Norsk Psykologforening, 1998) understreker psykologens forpliktelse til å være seg bevisst de samfunnsmessige betingelser som kan fremme eller hemme hensiktsmessig bruk av kompetanse og metode.
Når en testprotokoll er invalid, lar det seg ikke gjøre å dokumentere det kognitive funksjonsnivået til pasienten. Dette er uheldig både for pasienten og undersøkeren. Pasienten kan ha overdrevet symptomene for endelig å bli trodd, og opplever i stedet det motsatte. En skal heller ikke underslå hva aggravering gjør med undersøkeren, som kan bli provosert av å bli møtt med slik mistenkeliggjøring når man genuint har et ønske om å være til hjelp. Min erfaring er at veldig få personer innrømmer aggravering på direkte spørsmål, men at mye kan vinnes ved å gi pasienten en mulighet for en «ærefull retrett» der han/hun får muligheten til å rette opp resultatene. Undersøkeren kan innledningsvis i en samtale undre seg over resultater som er så vidt svake at «skulle jeg tro på resultatene alene, burde du bo på sykehjem, mens du jo i stedet greier deg i dagliglivet!» Man kan så stille spørsmål ved om pasienten var svært nervøs når bestemte prøver ble tatt - om han eller hun kanskje er litt fremmed for papir-og-blyant-baserte prøver som vekker ubehagelige skoleminner? Noen ganger kan pasienten foreslå å ta testen om igjen, tidvis med flere standardavviks forbedringer av testresultatene.
Informasjonen om mulig invalide resultater må tilbakemeldes til pasienten før hun/han forlater undersøkelsen, eller ved en ny konsultasjon før rapporten ferdigstilles. Det er etter min vurdering uetisk at denne vurderingen kommer som en overraskelse når pasienten mottar rapporten fra undersøkelsen og det ikke lenger er mulighet for en dialog om validiteten av resultatene.
Oppsummering
Psykologer som foretar undersøkelser av kognitiv funksjon i erstatningssaker eller i straffesaker, bør kjenne til, og være i stand til å bruke, metoder for å avdekke aggravering. Vurdering av inkonsistens i eller mellom testdata, sykehistorie, skademekanisme og atferdsobservasjoner er sentralt i disse metodene. Formaliserte symptomvaliditetstester er et verktøy som må brukes sammen med annen informasjon for å kunne trekke slutninger om aggravering i det enkelte tilfelle. Det lille man vet om kjennetegn på aggraverere, er at hvem som helst kan bringes til å aggravere i situasjoner der det foreligger sterke insentiver eller der personen er redd for å bli mistrodd. Når skjellig mistanke om aggravering foreligger, må pasienten få tilbakemelding om at resultatene er så vidt svake at psykologen er usikker på om de gir et valid uttrykk for funksjonsnivået. Pasienten må også få mulighet til å gi sine kommentarer til dette.
Appendiks 1. Studier av symptomvaliditet ut fra testprestasjoner i kliniske tester.
Wisconsin Card Sorting Test
Aschendorf, L., Bryant, S. E., & McCaffrey, R. J. (2003). Specificity of malingering detection strategies in older adults using the CVLT and WCST. The Clinical Neuropsychologist, 17, 255 - 262.
Greve, K. W., Bianchini, K. J., Mathias, C. W., Houston, R. J., & Crouch, J. A. (2002). Detecting malingered performance with the Wisconsin Card Sorting Test: A preliminary investigation in traumatic brain injury. The Clinical Neuropsychologist, 16, 179 - 191.
King, J. H., Sweet, J. J., Sherer, M., Curtiss, G., & Vanderploeg, R. D. (2002). Validity indicators within the Wisconsin Card Sorting Test: Application of new and previously researched multivariate procedures in multiple traumatic brain injury samples. The Clinical Neuropsychologist, 16, 506 - 523.
Minnnesota Multiphasic Personality Inventory-2
Temple, R. O., McBride, A. M., Horner, M. D., & Taylor, R. M. (2003). Personality characteristics of patients showing suboptimal cognitive effort. The Clinical Neuropsychologist, 17, 402 - 409.
California Verbal Learning Test -II
Aschendorf, L., Bryant, S. E., & McCaffrey, R. J. (2003). Specificity of malingering detection strategies in older adults using the CVLT and WCST. The Clinical Neuropsychologist, 17, 255 - 262.
Curtis, K. L., Greve, K. W., Bianchini, K .J., & Brennan, A. (2006). California Verbal Learning Test indicators of malingered neurocognitive dysfunction. Assessment, 13, 46 - 61.
Moore, B.A. & Donders, J. (2004). Prediction of invalid neuropsychological test performance after traumatic brain injury. Brain Injury, 18, 975 - 984.
Tallspenn fra WAIS-III
Heinly, M. T., Greve, K. W., Bianchini, K. J., Love, J. M., & Brennan, A. (2006). WAIS digit span-based indicators of malingered neurocognitive dysfunction. Assessment, 12, 429 - 444.
Iverson, G. L. & Tulsky, D. S. (2003). Detecting malingering on the WAIS-III unusual digit span performance patterns in the normal population and in clinical groups. Archives of Clinical Neuropsychology, 18, 1 - 9.
Rey Complex Figure Test
Lu, P. H., Boone, K. B., Cozolino, L., & Mitchell, C. (2003). Effectiveness of the Rey-Osterrieth complex figure test and the Meyers and Meyers recognition trial in the detection of suspect effort. The Clinical Neuropsychologist, 17, 426 - 440.
Halstead Category Test
Forrest,T. J., Allen D. N. & Goldstein,G. (2004). Malingering indexes for the Halstead Category Test. The Clinical Neuropsychologist, 18, 334 - 347.
Seashore Rytme Test
Gfeller, J. D. & Craddock, M. M. (1998). Detecting feigned neuropsychological impairment with the Seashore Rhytm Test. Journal of Clinical Psychology, 54, 431 - 438.
Benton Visual Form Discrimination, og Fingertapping Test:
Larrabee, G. J. (2003). Detection of malingering using atypical performance patterns on standard neuropsychological tests. The Clinical Neuropsychologist, 17, 410 - 425.
Trail Making Test
Iverson, G. L., Lange, R. T., Green, P., & Franzen, M. D. (2002). Detecting exaggeration and malingering with the Trail Making Test. The Clinical Neuropsychologist, 16, 398 - 406.
Lamberty, G. J., Putnam, S. H., Chatel, D. M., Bieliauskas, L. A., & Adams, K. M. (1994). Derived Trail Making Test indices. Neuropsychiatry, Neuropsychology and Behavioral Neurology, 7, 230 - 234.
Martin, T. A., Hoffman, N. M., & Donders, J. (2003). Clinical utility of the Trail Making Test Ratio Score. Applied Neuropsychology, 10, 163 - 169.
O’Bryant, S. E., Hilsabeck, R. C., Fisher, J. M., & McCaffrey, R. J. (2003). Utility of the Trail Making Test in the assessment of malingering in a sample of mild traumatic brain injury litigants. The Clinical Neuropscyhologist, 17, 69 - 74.
Ruffolo, L. F., Guilmette, T. J., & Willis, G. (2000). Comparison of time and error rates on the Trail Making Test among patients with head injuries, experimental malingerers, patients with suspect effort on testing and normal controls. The Clinical Neuropsychologist, 14, 223 - 230.
Stroop-test
Lu, P. H., Boone, K. B., Jimenez, N., & Razani, J. (2004). Failure to inhibit the reading response on the Stroop Test: a pathognomonic indicator of suspect effort. Journal of Clinical & Experimental Neuropsychology, 26, 180 - 189.
Osimani, A., Alon, A., Berger, A., & Abarbanel, J. M. (1997). Use of the Stroop phenomenon as a diagnostic tool for malingering. Journal of Neurosurgery and Psychiatry, 62, 617 - 21.
Referanser
Alexander, M. P. & Stuss, D. T. (2000). Disorders of frontal lobe functioning. Seminars in Neurology, 20, 427 - 437.
American Psychiatric Association (2000). Diagnostic and statistical manual of mental disorders. Fourth edition. Text revision. Washington D.C.: American Psychiatric Association.
Aresvik, J. L., Sundet, K., Schanke, A-K., Gjeruldsen, M. F,. & Bergersen, H. (2000). The influence of financial compensation on the validity of neuropsychological test profiles. Plakatpresentasjon på «INS 23. annual mid-year conference», Brussel.
Baddeley, A. D. (1995). The psychology of memory. I: A. D. Baddeley, B. A.Wilson & F. N. Watts (eds): Handbook of Memory Disorders, 3 - 26. New York: Wiley.
Bianchini, K. J., Greve, K. W., & Love, J. M. (2003). Definite malingered neurocognitive dysfunction in moderate/severe traumatic brain injury. The Clinical Neuropsychologist, 17, 574 - 580.
Binder, L. M. & Rohling, M. L. (1996). Money matters: a meta-analytic review of the effects of financial incentives on recovery after closed head-injury. American Journal of Psychiatry, 153, 7 - 10.
Delis, D. C., Kramer, J. H. Kaplan, E., & Ober, B. A. (2000). California Verbal Learning Test, Second edition (CVLT_II) Adult version, manual. New York: The Psychological Corporation.
Egeland, J., Landrø, N. I., Sundet, K, Asbjørnsen, A., Lund, A., Roness, A. & Rund, B. R. (2005). Validation of distinct amnesic and executive type memory deficit in a psychiatric sample based on retrieval performance. Scandinavian Journal of Psychology, 46, 201 - 208.
Egeland, J., & Langfjæran, T. (2007). Differentiating symptom aggravation from genuine cognitive dysfunction by Trail Making Test-ratio and Stroop interference scores. Applied Neuropsychology,14, 113 - 119.
Fernandez-Ducque, D., & Posner, M. I. (2001). Brain imaging of attentional networks in normal and pathological states. Journal of Clinical & Experimental Neuropsychology, 23, 74 - 93.
Golden, C. J. (1978). Stroop color and word test. Manual, Odessa, FL: Psychological Assessment Resources.
Greve, K. W., Bianchini, K. J., Mathias, C. W., Houston, R. J., & Crouch, J. A. (2002). Detecting malingered performance with the Wisconsin Card Sorting Test: A preliminary investigation in traumatic brain injury. The Clinical Neuropsychologist, 16, 179 - 191.
Grote, C. L., Kooker, E. K., Garron, D. C., Nyenhuis, D. L., Smith, C. A., & Mattingly, M. L. (2000). Performance of compensation seeking and non-compaensation seeking samples on the Victoria symptom validity test: cross validation and extension of a standardization study. Journal of Clinical & Experimental Neuropsychology, 22, 709 - 19.
Hodges, J. R. (1995). Retrograde amnesia. I: A. D. Baddeley, B. A. Wilson & F. N. Watts (eds): Handbook of memory disorders, 81 - 108. New York: Wiley.
Lamberty, G. J., Putnam, S. H., Chatel, D. M., Bieliauskas, L. A., & Adams, K. M. (1994). Derived Trail Making Test indices. Neuropsychiatry, Neuropsychology and Behavioral Neurology, 7, 230 - 234.
Massman, P. J., Delis, D. C., Butters, N., Dupont, R. M., & Gillin, J. C. (1992). The subcortical dysfunction hypothesis of memory deficits in depression: Neuropsychological validation in a subgroup of patients. Journal of Clinical & Experimental Neuropsychology, 14, 687 - 706.
Meyers, J. E., & Meyers, K. R. (1995). Rey Complex Figure Test and Recognition Trial- Professional Manual. Odessa, Florida: Psychological Assessment Resources.
Millis, S. R. (2004) Evaluation of malingered neurocognitive disorders. I: Rizzo & Eslinger (eds.) Principles and practice of behavioral neurology and neuropsychology, 1077 - 1090. Philadelphia: W. B.Saunders Company.
Mittenberg, W., Patton, C., Canyock, E. M. & Condit, D. C. (2002). Base rates of malingering and symptom exaggeration. Journal of Clinical & Experimental Neuropscychology, 24, 1094 - 1102.
Morrow, L. A., Muldoon, S. B., & Sandstrom, D. J. (2001). Neuropsychological sequelae associated with occupational and environmental exposure to chemicals. I: R. E. Tarter, M. Butters & S. R, Beers (Eds): Medical neuropsychology, 199 - 246. New York: Kluwer Academic/Plenum publishers.
News.bbc.co.uk., (2006a). Fantastic response to piano man'. http://news.bbc.co.uk/4550069.stm
News.bbc.co.uk., (2006b). Piano man' flies back to Germany. http://news.bbc.co.uk/1/hi/england/kent/4172662.stm
Norsk psykologforening (1998). Revisjon av etiske prinsipper for nordiske psykologer. Oslo: Norsk Psykologforening.
Reitan, R. M. (1992). Trail Making Test: Manual for administration and scoring. Tucson, Arizona: Reitan Neuropsychological Laboratory.
Reitan, R. M. & Wolfson, D. (1997). Detection of malingering and invalid test scores. Tucson, Arizona: Neuropsychology Press.
Schmand, B., Lindeboom, J., Schagen, S., Heijt, R., Koene, T., & Hamburger, H. L. (1998). Cognitive complaints in patients after whiplash injury: the impact of malingering. Journal of Neurology, Neurosurgery & Psychiatry, 64, 339 - 343.
Slick, D. J, Hopp, G., Strauss, E. J., & Thompson, G. B. (1997). Victoria Symptom Validity Test-version 1.0 professional manual. Odessa, Florida: Psychological Assessment Resources.
Slick, D. J., Sherman, E. M. S. & Iverson, G. L. (1999). Diagnostic criteria for malingered neurocognitive dysfunction: Proposed standards for clinical practice and research. The Clinical Neuropsychologist, 13, 545 - 561.
Slick, D. J., Tan, J. E., Strauss, E., Mateer, C. A.., Harnadek, M., & Sherman, E. M. S. (2003). Victoria Symptom Validity Test scores of patients with profound memory impairment: Nonlitigant case studies. The Clinical Neuropsychologist, 17, 390 - 394.
Spikman, J. M., van Zomeren, A. H., & Deeelman, B. G. (1996). Deficits of attention after closed-head injury: Slowness only? Journal of Clinical and Experimental Neuropsychology, 18, 755 - 767.
Tombaugh, T. N. (1996). Test of Memory Malingering (TOMM). Toronto: Multi Health Systems.
Verdens Helseorganisasjon (2000). ICD-10 Psykiske lidelser og atferdsforstyrrelser. Kliniske beskrivelser og diagnostiske retningslinjer. Oslo: Gyldendal Akademisk.
Zago, S., Sartori, G. & Scarlato, G. (2004). Malingering and retrograde amnesia: The historic case of the Collegno amnesic. Cortex, 40, 519 - 532.
Zangwill, O. L. (1967). The Grnthal-Störring case of amnesic syndrome. British Journal of Psychiatry, 113, 113 - 128.
Appendiks 1. Studier av symptomvaliditet ut fra testprestasjoner i kliniske tester
